Клиника Ито
Подострый тиреоидит
Что такое подострый тиреоидит?
Подострый тиреоидит – это заболевание, сопровождающееся болью
в щитовидной железе и лихорадкой, при котором возникает
воспаление щитовидной железы. Слово «подострый» указывает, что
симптомы длятся дольше, чем при острых расстройствах, но не
становятся хроническими. Женщины более подвержены этому
заболеванию, чем мужчины. Оно развивается преимущественно у
женщин в возрасте от 30 до 40 лет.
Причины
Причины, вызывающие подострый тиреоидит, пока неясны.
Поскольку часто проявляются симптомы, напоминающие ОРВИ,
считается, что его развитие может быть связано с вирусом, но
окончательного вывода пока не сделано.
Симптомы
Симптомы подострого тиреоидита обычно проявляются во время
сильного воспаления, а потом естественным образом облегчаются.
- (1)Симптомы, вызванные воспалением
- ・Боль в щитовидной железе
Различные
болевые ощущения, от легкой боли при глотании и
прикосновении до сильной стреляющей боли в ушах и груди
вне зависимости от внешних воздействий. - ・Опухание щитовидной железы
Опухание и
отвердение всей щитовидной железы или только ее левой
или правой части.
Характерной особенностью является
миграция болей слева направо и т.д. с течением времени. - ・Лихорадка
От субфебрильной до высокой
температуры тела. В некоторых случаях лихорадка
отчетливо не проявляется.
- ・Боль в щитовидной железе
- (2)Симптомы, вызванные тиреоидными гормонами
- Воспаление в щитовидной железе разрушает фолликулярные
клетки, которые вырабатывают тиреоидные гормоны, поэтому
гормоны, скопившиеся в щитовидной железе выделяются в
кровь. Вследствие этого, уровень тиреоидных гормонов в
крови повышается и появляются такие симптомы, как
учащенное сердцебиение, одышка и т.д., характерные для
Базедовой болезни. По истечении периода высокого уровня
тиреоидных гормонов количество гормонов единовременно
снижается, а затем постепенно нормализуется.
Обследование
Диагностика проводится по результатам следующих обследований и
симптоматике.
- (1)Анализ крови
- Повышение уровня СРБ, который является индикатором
воспаления. - Повышение уровня тиреоидных гормонов и тироглобулина в
крови вследствие разрушения клеток щитовидной железы.
- Повышение уровня СРБ, который является индикатором
- (2)Ультразвуковое исследование
- Подтверждение опухания щитовидной железы и
воспалительных изменений.
- Подтверждение опухания щитовидной железы и
- (3)Радиоизотопное обследование (с использованием
радиоактивного йода) - Проводится при необходимости разграничения с другими
заболеваниями, вызывающими повышение уровня тиреоидных
гормонов.
- Проводится при необходимости разграничения с другими
Лечение
Во время лечения подострого тиреоидита рекомендуется избегать
физических нагрузок и соблюдать постельный режим. В легкой
стадии это заболевание может излечиваться естественным путем,
но при сильной лихорадке и болевом синдроме, а также
сердцебиениях, вызванных высоким уровнем тиреоидных гормонов,
необходим прием лекарств в соответствии с симптоматикой.
- ・Лихорадка и болевой синдром
В зависимости
от тяжести симптомов выбираются препараты гормона коры
надпочечников (стероидные препараты) или нестероидные
противовоспалительные препараты. Препараты гормона коры
надпочечников, в зависимости от состояния, принимаются, как
правило, в течение 2-3 месяцев, а затем количество препарата
сокращается. Не принимайте спонтанных решений и используйте
Не принимайте спонтанных решений и используйте
препарат пока не получите указание врача об отмене. В случае
возврата симптомов при снижении дозировки посетите врача
раньше запланированного времени. - ・Тахикардия
При наличии симптомов могут
назначаться препараты, замедляющие частоту пульса.
Результат лечения
У большинства пациентов симптомы ослабевают за 2-3 месяца, а
уровень тиреоидных гормонов нормализуется. Однако, у некоторых
пациентов происходит снижение активности щитовидной железы, и
им требуется прием препаратов тиреоидных гормонов. Рецидивы
заболевания очень редки, но могут возникать спустя 10 лет и
более.
причины и симптомы — Про Паллиатив
Содержание
Причины возникновения
Компонент или болезнь
Стадии боли
Восстановление нерва после повреждения
Нейропатическая боль — спутник многих болезней. Причиной ее появления может стать повреждение различных отделов нервной системы.
Причиной ее появления может стать повреждение различных отделов нервной системы.
Такое повреждение затрагивает очень разные уровни: от мелких нервов, расположенных в глубине тканей, до нервных стволов, сплетений и даже отдельных участков спинного и головного мозга. Поскольку человек пронизан нервами, их повреждение на любом уровне и участке может привести к возникновению нейропатической боли.
Если вы когда-нибудь ударялись локтем, или стоматолог «задевал нерв» бором при лечении зубов, вы понимаете, что такое нейропатическая боль. Люди с хронической нейропатической болью испытывают это чувство ежедневно. При первых проявлениях пациенты описывают эту боль как дискомфортные ощущения, жжение, «простреливание».
Причины возникновения
Нейропатическая боль может быть вызвана очень разными факторами, в том числе переломами, метаболическими нарушениями, повреждением нерва в ходе операции. Также ее причиной может быть инсульт, ампутация конечности, травма спинного мозга.
Нейропатическая боль возникает в результате нарушения структуры и функции нерва. И отдельно стоит сказать о сдавлении нерва, например, когда доброкачественное новообразование оказывает давление на стенки рядом расположенных органов и приносит боль из-за перерастяжения этих стенок.
Нейропатическая боль: стадии развития и диагностикаКак определить причину нейропатической боли и в каких случаях она поддается лечению
Компонент или болезнь
Нейропатическая может протекать как самостоятельная болезнь или сопровождать другие заболевания, например, сахарный диабет или ишемическую болезнь сердца — тогда врачи говорят о нейропатическом компоненте.
Несколько видов боли могут проявляться одновременно. Например, нейропатическая и ноцицептивнаяXноцицептивнаяНоцицептивная боль — медицинский термин, который используют для описания боли от физического повреждения. Например, это боль при травме или в ходе стоматологической процедуры. Чаще всего люди испытывают именно ноцицептивную боль. Она проходит, когда пораженная часть тела восстанавливается. * вместе.
Она проходит, когда пораженная часть тела восстанавливается. * вместе.
Если человек сломал руку, события могут развиваться по разным сценариям. Первый случай, когда происходит перелом, и рядом возникает растяжение мышц и связок — человек чувствует только типичную ноцицептивную боль, которую описывает как острую, ноющую и пульсирующую. Другой случай, когда при переломе растягивается нервный пучок или нерв рвется.
Даже когда кость срастется и никаких внешних поводов беспокоиться у человека нет, у него может болеть этот поврежденный нерв. Если площадь повреждения была большой, скорее всего, нерв останется поврежденным навсегда, и человек будет иметь дело с хронической нейропатической болью.
Терминология болиОбъясняем основные термины и определения в теме болевого синдрома
Стадии боли
При повреждениях нервной системы боль развивается достаточно медленно и постепенно. Типичная ситуация – появление туннельного синдрома: нервы сдавливаются в узких местах сухожилиями, мышцами или другими структурами, расположенными рядом. Это может произойти на шее, в руках, ногах из-за неудобной позы, тесной обуви или одежды. Туннельные синдромы часто бывают у офисных сотрудников, работающих в одном положении за компьютером.
Это может произойти на шее, в руках, ногах из-за неудобной позы, тесной обуви или одежды. Туннельные синдромы часто бывают у офисных сотрудников, работающих в одном положении за компьютером.
Обезболивание по скорой помощиЧто делать, если скорая отказывается выехать к человеку с прорывной болью
Другая ситуация – раздражение нерва при грыже межпозвонкового диска, к которому обычно присоединяется асептическое воспаление, отек. На этой стадии нерв только раздражается либо немного сдавливается, но и эти воздействия не проходят бесследно и могут вызвать сильную боль и дискомфорт.
При прогрессировании болезни наступает вторая стадия нейропатической боли. Нерв сдавливается так, что перестает выполнять свои функции. В зоне иннервации сдавленного нерва появляется онемение, у человека нарушается поверхностная чувствительность.
Третья стадия – утрата глубокой чувствительности. Появляется мышечная слабость, мышцы, которые иннервируются поврежденными нервами, отказываются работать. В итоге наступает атрофия мышц.
Появляется мышечная слабость, мышцы, которые иннервируются поврежденными нервами, отказываются работать. В итоге наступает атрофия мышц.
Возможно, вы слышали фразу «нога отсохла» или «рука отсохла» – это, по сути, и есть атрофия мышц.
Когда врач наблюдает у пациента дефицит функций нерва, он понимает, что необходимо экстренное освобождение этого нерва – декомпрессия. Чем больше времени человек находится без лечения, тем меньше шансов на восстановление функций нерва после декомпрессии. И даже если врач превосходно выполнит техническое вмешательство, человек, который длительное время терпел эту боль, может остаться с ней на всю жизнь, если нерв не восстановится.
«Нет необходимости терпеть боль»Заведующий филиалом Первый московский хоспис имени В.В. Миллионщиковой Ариф Ибрагимов о том, что пациенты должны знать о боли, обезболивающих и дневнике боли
Восстановление нерва после повреждения
Нервная система очень деликатная, нежная и сложно организованная структура. Ее дисбаланс вызвать довольно просто, а самовосстановление этой структуры происходит медленно, если вообще происходит. Регенеративные способности нервной системы сильно ограничены, и любые повреждения нервов сложно поддаются лечению.
Ее дисбаланс вызвать довольно просто, а самовосстановление этой структуры происходит медленно, если вообще происходит. Регенеративные способности нервной системы сильно ограничены, и любые повреждения нервов сложно поддаются лечению.
Чаще всего врачи сталкиваются с ситуацией, когда полное излечение невозможно, и речь идет только о контроле симптомов, по сути, адаптации к нейропатической боли. В таком случае стоит задача обеспечить приемлемое для человека качество жизни и избавить от боли, насколько это возможно, чтобы человек мог спать, общаться, вести социальную жизнь.
Повреждение нерва, как правило, приводит к его перестройке. Вторичные изменения возникают вокруг самого участка повреждения, и затем все дальше и дальше затрагивают вышележащие отделы нервной системы. Если на раннем периоде не справиться с этой болью в непосредственном очаге повреждения, то очень высок риск, что изменения пойдут выше и приведут сначала к периферической сенситизации (патологическому процессу в нервной ткани) и затем к центральной сенситизации с формированием определенного уровня возбуждения в центральных сенсорных нейронах. Из-за этого слабые болевые и неболевые стимулы начинают восприниматься мозгом, как сильная боль.
Из-за этого слабые болевые и неболевые стимулы начинают восприниматься мозгом, как сильная боль.
Если очаг повреждения затрагивает структуры мозга, по сути, развивается автономная, отдельная болезнь.
Пациенты всю жизнь вынуждены принимать препараты, которые влияют на регуляцию нейромедиаторов в головном мозге. Пациенты с хронической нейропатической болью за год могут терять 1см³ коры головного мозга.
При нейропатической боли происходит быстрое разрастание очага повреждения, и поэтому при появлении первых симптомов нужно обратиться к врачу, иначе лечить ее потом достаточно сложно.
Как лечить нейропатическую больЧитайте в статье алголога Алексея Волошина о четырех основных способах лечения нейропатической боли, а также о том, что такое таргетная терапия и нейромодуляция
Вам может быть интересно:
Хроническая боль: причины и проявление
Многие люди, в том числе некоторые врачи, думают, что хроническая и острая боль отличаются только по длительности: острая боль – кратковременное состояние, хроническая – та, которая долго не проходит. Хроническая и острая боль похожи по внешним признакам, но у них разный принцип происхождения. Алголог Андрей Данилов рассказывает, почему хроническая боль сложно поддается лечению.
Хроническая и острая боль похожи по внешним признакам, но у них разный принцип происхождения. Алголог Андрей Данилов рассказывает, почему хроническая боль сложно поддается лечению.
Простые способы уменьшить хроническую боль
Алголог Андрей Данилов о том, как сон, положительные эмоции и медитация влияют на восприятие боли.
Гид по обезболиванию
Ответы на самые частые вопросы, которые возникают у пациентов и их близких при назначении сильных анальгетиков
«Боль определяется тем, как нервная система воспринимает повреждение»
Невролог Максим Чурюканов о биопсихосоциальной модели боли, особенностях шкал боли и недостатках системы медицинского образования
Боль и деменция
Почему важно научиться распознавать болевой синдром и не оставлять его без внимания
Перепечатка материала в сети интернет возможна только при наличии активной гиперссылки на оригинал материала на сайте pro-palliativ. ru
ru
Боль, тревога и депрессия — Harvard Health
Почему эти состояния часто возникают вместе и как их лечить, когда они возникают.
Каждый человек в какой-то момент испытывает боль, но у людей с депрессией или тревогой боль может стать особенно интенсивной и трудно поддающейся лечению. Например, люди, страдающие депрессией, как правило, испытывают более сильную и продолжительную боль, чем другие люди.
Наложение тревоги, депрессии и боли особенно очевидно при хронических, а иногда и инвалидизирующих болевых синдромах, таких как фибромиалгия, синдром раздраженного кишечника, боли в пояснице, головные и нервные боли. Например, около двух третей пациентов с синдромом раздраженного кишечника, направленных на долечивание, имеют симптомы психологического дистресса, чаще всего тревогу. Около 65% пациентов, обращающихся за помощью в связи с депрессией, также сообщают, по крайней мере, об одном типе болевого симптома. Психические расстройства способствуют не только интенсивности боли, но и повышенному риску инвалидности.
Психические расстройства способствуют не только интенсивности боли, но и повышенному риску инвалидности.
Когда-то исследователи считали, что взаимная связь между болью, беспокойством и депрессией возникает в основном из-за психологических, а не биологических факторов. Хроническая боль угнетает, и точно так же тяжелая депрессия может ощущаться физически болезненной. Но по мере того, как исследователи узнавали больше о том, как работает мозг и как нервная система взаимодействует с другими частями тела, они обнаружили, что боль имеет некоторые общие биологические механизмы с тревогой и депрессией.
Общая анатомия частично способствует этому взаимодействию. Соматосенсорная кора (часть мозга, которая интерпретирует такие ощущения, как прикосновение) взаимодействует с миндалевидным телом, гипоталамусом и передней поясной извилиной (областями, которые регулируют эмоции и реакцию на стресс), чтобы генерировать психические и физические переживания боли. Эти же области также способствуют тревоге и депрессии.
Кроме того, два нейротрансмиттера — серотонин и норэпинефрин — участвуют в передаче болевых сигналов в головном мозге и нервной системе. Они также связаны как с тревогой, так и с депрессией.
Лечение затруднено, когда боль сочетается с тревогой или депрессией. Сосредоточение внимания на боли может маскировать осознание как врачом, так и пациентом присутствия психического расстройства. Даже когда оба типа проблем правильно диагностированы, их может быть трудно лечить. Обзор определил ряд доступных вариантов лечения, когда боль возникает в сочетании с тревогой или депрессией.
Ключевые точки
|
Психотерапия двойного назначения
Различные психотерапевтические методы могут использоваться сами по себе для лечения боли у пациентов с депрессией или тревогой или в качестве дополнения к медикаментозному лечению.
Когнитивно-поведенческая терапия. Боль деморализует и причиняет вред. Когнитивно-поведенческая терапия (КПТ) — это не только признанный метод лечения тревоги и депрессии, но и наиболее изученная психотерапия для лечения боли. КПТ основана на предпосылке, что мысли, чувства и ощущения связаны между собой. Терапевты используют когнитивно-поведенческую терапию, чтобы помочь пациентам научиться справляться с трудностями, чтобы они могли справляться, а не становиться жертвами своей боли.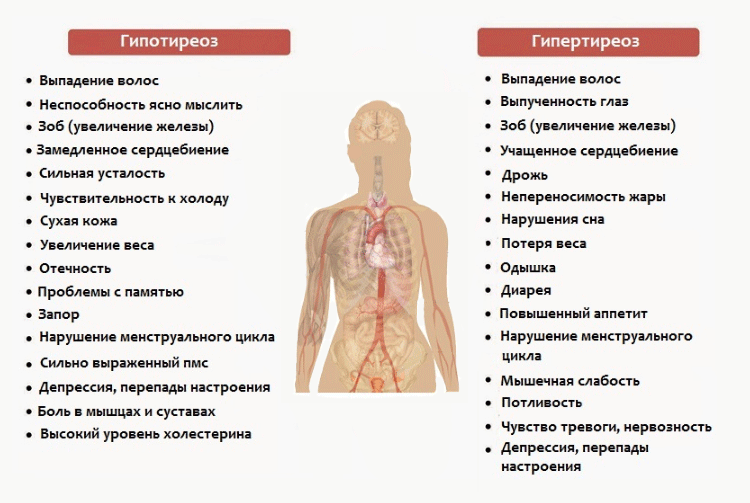 Например, пациенты могут пытаться участвовать в деятельности, чтобы улучшить функцию и отвлечься от боли.
Например, пациенты могут пытаться участвовать в деятельности, чтобы улучшить функцию и отвлечься от боли.
Тренировка релаксации. Различные методы могут помочь людям расслабиться и уменьшить реакцию на стресс, которая обычно усиливает боль, а также симптомы тревоги и депрессии. Методы включают прогрессивную мышечную релаксацию, йогу и тренировку осознанности.
Упражнение. Есть множество исследований, подтверждающих, что регулярная физическая активность повышает настроение и снимает тревогу, но меньше данных о ее влиянии на боль.
Кокрановское сотрудничество проанализировало 34 исследования, в которых сравнивали лечебные упражнения с различными контрольными состояниями при лечении фибромиалгии. Авторы обзора пришли к выводу, что аэробные упражнения, выполняемые с интенсивностью, рекомендованной для поддержания работоспособности сердца и дыхания, улучшают общее самочувствие и физическую функцию у пациентов с фибромиалгией и могут облегчать боль. Более ограниченные данные свидетельствуют о том, что упражнения, предназначенные для наращивания мышечной силы, такие как поднятие тяжестей, могут также улучшить боль, общее функционирование и настроение.
Более ограниченные данные свидетельствуют о том, что упражнения, предназначенные для наращивания мышечной силы, такие как поднятие тяжестей, могут также улучшить боль, общее функционирование и настроение.
Избегание лекарственного взаимодействия Многие психиатрические препараты и обезболивающие имеют потенциальные лекарственные взаимодействия. Вот несколько распространенных примеров. Нестероидные противовоспалительные препараты (НПВП) эффективны как при длительной, так и при кратковременной боли, облегчая боль и уменьшая воспаление. Однако как НПВП, так и СИОЗС по отдельности повышают риск желудочно-кишечного кровотечения при постоянном применении, поэтому сочетание этих препаратов может еще больше повысить риск кровотечения. Длительное применение НПВП может вызвать почечную недостаточность у людей, у которых уже снижена функция почек. Ацетаминофен уменьшает боль и не увеличивает риск кровотечения в такой степени, как НПВП. Но ацетаминофен метаболизируется в печени теми же ферментами, которые взаимодействуют со многими СИОЗС и другими психиатрическими препаратами. Функцию печени следует контролировать у любого пациента, принимающего ацетаминофен в течение длительного периода времени одновременно с приемом психиатрических препаратов. Пациентам с поражением печени, вызванным гепатитом С или алкогольной зависимостью, также следует с осторожностью применять ацетаминофен или вообще избегать его применения. Опиоидные анальгетики используются для лечения умеренной и сильной боли. В дополнение к обычным предостережениям, таким как риск зависимости, клиницисты и пациенты должны знать о нескольких потенциальных взаимодействиях. Например, трамадол (Ультрам), опиоид, может взаимодействовать с СИОЗС, увеличивая риск судорог у пациентов, принимающих оба препарата одновременно. |
Лекарства двойного назначения
Некоторые психиатрические препараты действуют также как болеутоляющие, облегчая тем самым две проблемы одновременно. Поэтому разумно проверить наличие доказательств, подтверждающих любое использование лекарств «не по прямому назначению» (не одобренное FDA).
Другие пациенты могут предпочесть принимать одно лекарство от психического расстройства и другое от боли. В этом случае важно избегать лекарственных взаимодействий, которые могут усилить побочные эффекты или снизить эффективность лекарств (см. врезку).
врезку).
Антидепрессанты. Различные антидепрессанты назначают как при тревоге, так и при депрессии. Некоторые из них также помогают облегчить хроническую боль, особенно нервную. Исследование наиболее решительно поддерживает использование ингибиторов обратного захвата серотонина и норадреналина (СИОЗСН) или трициклических антидепрессантов (ТЦА) в качестве препаратов двойного назначения, которые могут лечить как психические расстройства, так и боль. Выводы относительно способности селективных ингибиторов обратного захвата серотонина (СИОЗС) облегчать боль неоднозначны.
Дулоксетин SNRI (Cymbalta), например, также можно использовать для лечения боли при диабетической невропатии или фибромиалгии. Венлафаксин (Эффексор) также используется при невралгиях, фибромиалгии и головных болях. Точно так же миртазапин (Ремерон) может помочь предотвратить хронические головные боли напряжения.
Одно рандомизированное контролируемое исследование показало, что бупропион (Велбутрин), воздействующий на дофамин и норэпинефрин, помог облегчить хроническую боль в нервах, но не хроническую боль в пояснице, не связанную с повреждением нерва. Это может быть вариантом для пациентов, страдающих нервными болями и депрессией. Однако имейте в виду, что у некоторых пациентов бупропион может усиливать беспокойство и способствовать бессоннице.
Это может быть вариантом для пациентов, страдающих нервными болями и депрессией. Однако имейте в виду, что у некоторых пациентов бупропион может усиливать беспокойство и способствовать бессоннице.
ТЦА амитриптилин (Элавил), нортриптилин (Авентил, Памелор) и дезипрамин (Норпрамин) назначают для лечения нервных болей (таких как диабетическая невропатия) и хронических головных болей. При лечении боли ТЦА обычно назначают в более низкой дозе, чем при лечении депрессии.
Все лекарства могут вызывать нежелательные эффекты. Например, СИОЗС могут увеличить риск желудочно-кишечного кровотечения. ТЦА могут вызывать головокружение, запор, помутнение зрения и проблемы с мочеиспусканием. Передозировка может привести к фатальному нарушению сердечного ритма, поэтому необходимо тщательно взвесить опасность и возможную пользу для пациентов с повышенным риском попытки самоубийства.
Стабилизаторы настроения. Противосудорожные препараты также иногда используются для стабилизации настроения. Эти лекарства оказывают свое действие, ограничивая аберрантную электрическую активность и гиперреактивность мозга, что способствует возникновению судорог. Поскольку хроническая боль, в частности, связана с повышенной чувствительностью нервов, некоторые из этих лекарств могут помочь. Например, прегабалин (Лирика) одобрен FDA для лечения диабетической невропатии, постгерпетической невралгии и фибромиалгии.
Эти лекарства оказывают свое действие, ограничивая аберрантную электрическую активность и гиперреактивность мозга, что способствует возникновению судорог. Поскольку хроническая боль, в частности, связана с повышенной чувствительностью нервов, некоторые из этих лекарств могут помочь. Например, прегабалин (Лирика) одобрен FDA для лечения диабетической невропатии, постгерпетической невралгии и фибромиалгии.
Комбинация психотерапии и лекарств
Пациенты с тревогой или депрессией иногда обнаруживают, что сочетание психотерапии с лекарствами дает наиболее полное облегчение. Рандомизированное контролируемое исследование Stepped Care for Affective Disorders and Musculoskeletal Pain (SCAMP) предполагает, что комбинированный подход может также работать для людей, страдающих от боли в дополнение к психическому расстройству.
В исследование были включены 250 пациентов с хронической болью в пояснице, бедре или колене. У участников также была по крайней мере умеренная депрессия, измеренная стандартным клиническим инструментом. Одной группе была назначена 12-недельная терапия антидепрессантами с последующим 12-недельным вмешательством по самоконтролю боли, основанным на принципах когнитивно-поведенческой терапии. В группе «обычного ухода», которая служила контролем, исследователи сообщили участникам, что у них депрессия и им следует обратиться за советом или лечением. Результаты считались значимыми, если участники сообщали о снижении тяжести депрессии не менее чем на 50% и уменьшении боли не менее чем на 30%. Через 12 месяцев депрессия и боль значительно уменьшились у 32 из 123 пациентов, принимавших участие в исследовании (примерно у каждого четвертого), по сравнению с 10 из 127 участников, получавших обычное лечение (примерно у одного из 12).
Одной группе была назначена 12-недельная терапия антидепрессантами с последующим 12-недельным вмешательством по самоконтролю боли, основанным на принципах когнитивно-поведенческой терапии. В группе «обычного ухода», которая служила контролем, исследователи сообщили участникам, что у них депрессия и им следует обратиться за советом или лечением. Результаты считались значимыми, если участники сообщали о снижении тяжести депрессии не менее чем на 50% и уменьшении боли не менее чем на 30%. Через 12 месяцев депрессия и боль значительно уменьшились у 32 из 123 пациентов, принимавших участие в исследовании (примерно у каждого четвертого), по сравнению с 10 из 127 участников, получавших обычное лечение (примерно у одного из 12).
Причины хронической боли
Обзор
Все время от времени испытывают боли. На самом деле внезапная боль является важной реакцией нервной системы, которая помогает предупредить вас о возможной травме. Когда происходит травма, болевые сигналы распространяются от поврежденной области вверх по спинному мозгу и к головному мозгу.
Боль обычно становится менее сильной по мере заживления травмы. Однако хроническая боль отличается от типичной боли. При хронической боли ваше тело продолжает посылать болевые сигналы в мозг даже после заживления травмы. Это может длиться от нескольких недель до нескольких лет. Хроническая боль может ограничивать вашу подвижность и снижать гибкость, силу и выносливость. Это может затруднить выполнение повседневных задач и действий.
Хроническая боль определяется как боль, которая длится не менее 12 недель. Боль может быть острой или тупой, вызывая ощущение жжения или боли в пораженных участках. Он может быть постоянным или прерывистым, приходить и уходить без видимой причины. Хроническая боль может возникать практически в любой части тела. Боль может ощущаться по-разному в различных пораженных областях.
Некоторые из наиболее распространенных типов хронической боли включают:
- головную боль
- послеоперационную боль
- посттравматическая боль
- боль в пояснице
- раковая боль
- артритная боль
- нейрогенная боль (боль, вызванная повреждением нерва)
- психогенная боль (боль, не вызванная болезнью, травмой или повреждением нерва)
По данным Американской академии медицины боли, более 1,5 миллиарда человек во всем мире страдают от хронической боли. Это наиболее распространенная причина длительной нетрудоспособности в Соединенных Штатах, затрагивающая около 100 миллионов американцев.
Это наиболее распространенная причина длительной нетрудоспособности в Соединенных Штатах, затрагивающая около 100 миллионов американцев.
Хроническая боль обычно вызвана первоначальной травмой, такой как растяжение связок спины или растяжение мышц. Считается, что хроническая боль развивается после повреждения нервов. Повреждение нерва делает боль более интенсивной и продолжительной. В этих случаях лечение основной травмы может не устранить хроническую боль.
Однако в некоторых случаях люди испытывают хроническую боль без предшествующей травмы. Точные причины хронической боли без травмы до конца не изучены. Иногда боль может быть следствием основного состояния здоровья, например:
- chronic fatigue syndrome : characterized by extreme, prolonged weariness that’s often accompanied by pain
- endometriosis : a painful disorder that occurs when the uterine lining grows outside of the uterus
- fibromyalgia : распространенная боль в костях и мышцах
- воспалительное заболевание кишечника : группа состояний, вызывающих болезненное хроническое воспаление в пищеварительном тракте
- интерстициальный цистит : хроническое заболевание, характеризующееся давлением мочевого пузыря и болью хроническая боль вульвы, возникающая без очевидной причины
Хроническая боль может возникнуть у людей всех возрастов, но чаще всего она встречается у пожилых людей. Помимо возраста, другие факторы, которые могут увеличить риск развития хронической боли, включают:
Помимо возраста, другие факторы, которые могут увеличить риск развития хронической боли, включают:
- травма
- хирургическое вмешательство
- женщина
- избыточный вес или ожирение
Основной целью лечения является уменьшение боли и улучшение подвижности. Это поможет вам вернуться к повседневным делам без дискомфорта.
Интенсивность и частота хронической боли у разных людей могут различаться. Поэтому врачи создают планы обезболивания, индивидуальные для каждого человека. Ваш план лечения боли будет зависеть от ваших симптомов и любых сопутствующих заболеваний. Для лечения хронической боли можно использовать медицинские процедуры, средства для улучшения образа жизни или комбинацию этих методов.
Лекарства от хронической боли
Доступно несколько типов лекарств, которые могут помочь в лечении хронической боли. Вот несколько примеров:
- безрецептурные обезболивающие, включая ацетаминофен (тайленол) или нестероидные противовоспалительные препараты (НПВП), такие как аспирин (буферин) или ибупрофен (адвил).

- опиоидные обезболивающие, включая морфин (MS Contin), кодеин и гидрокодон (Tussigon)
- адъювантные анальгетики, такие как антидепрессанты и противосудорожные средства
Медицинские процедуры при хронической боли
Некоторые медицинские процедуры также могут облегчить хроническую боль. Примеры некоторых из них:
- электрическая стимуляция, которая уменьшает боль, посылая легкие электрические разряды в ваши мышцы прокалывание кожи иглами для облегчения боли
- хирургическая операция по устранению повреждений, которые могли неправильно зажить и которые могут способствовать возникновению боли
Средства для образа жизни при хронической боли
Кроме того, доступны различные средства для образа жизни, помогающие облегчить хроническую боль. Примеры включают в себя:
- Физическая терапия
- Tai Chi
- йога
- Искусство и музыкальная терапия
- PET Therapy
- Психотерапия
- Massage
- Meditation
Там не Cure Cure Cure CURAGE
можно успешно управлять.


 Не принимайте спонтанных решений и используйте
Не принимайте спонтанных решений и используйте
 Наконец, совместное использование НПВП и лития может привести к токсическим уровням лития в кровотоке.
Наконец, совместное использование НПВП и лития может привести к токсическим уровням лития в кровотоке. Опиоиды также могут взаимодействовать с бензодиазепинами, вызывая проблемы с дыханием. Пациент, принимающий бензодиазепины, должен начинать прием опиоидов с низкой дозы и постепенно увеличивать дозу. Кодеин и гидрокодон могут быть менее эффективными, если их принимать вместе с психиатрическими препаратами, которые конкурируют за один и тот же фермент печени (такими как пароксетин [паксил], бупропион [велбутрин] и дулоксетин [симбалта]).
Опиоиды также могут взаимодействовать с бензодиазепинами, вызывая проблемы с дыханием. Пациент, принимающий бензодиазепины, должен начинать прием опиоидов с низкой дозы и постепенно увеличивать дозу. Кодеин и гидрокодон могут быть менее эффективными, если их принимать вместе с психиатрическими препаратами, которые конкурируют за один и тот же фермент печени (такими как пароксетин [паксил], бупропион [велбутрин] и дулоксетин [симбалта]).