Содержание
Чума — Мадагаскар
Двадцать девятого августа 2021 г. в департамент общественного здравоохранения, эпидемиологического надзора и реагирования Министерства здравоохранения Мадагаскара поступило уведомление из округа Аривунимаму, район Итази, о 15 предполагаемых случаях заболевания легочной чумой и одном случае смерти в общине, произошедших в муниципальной единице Миандрандра. Во всех случаях наблюдались лихорадка, головная боль, слабость, одышка, боль в груди и кашель. Чума является эндемическим заболеванием в Мадагаскаре, и вспышки этой болезни происходят регулярно, при этом каждая вспышка является основанием для беспокойства. Кроме того, легочная чума является заболеванием, подлежащим регистрации в соответствии с Международными медико-санитарными правилами 2005 г.
На следующий день, 30 августа, органы здравоохранения получили уведомление из округа Аривунимаму, район Итази, о 25 предполагаемых случаях заболевания легочной чумой, включая шесть смертельных случаев (три случая в общине и трм в медицинском учреждении Миандрандры). Один из заболевших человек были госпитализированы в медицинское учреждение Миандрандры для лечения. В тот же день для лабораторного подтверждения в Институте Пастера Мадагаскара было собрано в общей сложности 20 образцов (8 образцов мокроты и 12 образцов крови).
Один из заболевших человек были госпитализированы в медицинское учреждение Миандрандры для лечения. В тот же день для лабораторного подтверждения в Институте Пастера Мадагаскара было собрано в общей сложности 20 образцов (8 образцов мокроты и 12 образцов крови).
По состоянию на 15 сентября 2021 г. было сообщено в общей сложности о 20 предполагаемых и 22 подтвержденных случаях заболевания чумой. Медианный возраст пациентов составил 36 лет (в диапазоне от 3 до 74 лет), 22 пациента были мужчинами и 20 – женщинами. Зарегистрированные случаи заболевания произошли в двух не граничащих друг с другом географических районах: Итази (3 затронутые муниципальные единицы в округе Аривунимаму) и Верхняя Мациатра (1 затронутая муниципальная единица в округе Амбалавау). Известно, что оба округа эндемичны по чуме, и во время вспышки болезни 2017 г. они были значительно затронуты, а Амбалавау был главным эпицентром.
Среди подтвержденных случаев заболевания в 19 случаях были клинические признаки легочной чумы и в 3 – бубонной чумы. Восемь случаев смерти произошли среди подтвержденных случаев заболевания (2 среди пациентов с бубонной чумой и 6 среди пациентов с легочной чумой), и коэффициент летальности составил 37% (8/22). Из этих скончавшихся пациентов 4 были мужчинами и 4 – женщинами, 3 случая произошли в общинах и 5 – в медицинских учреждениях.
Восемь случаев смерти произошли среди подтвержденных случаев заболевания (2 среди пациентов с бубонной чумой и 6 среди пациентов с легочной чумой), и коэффициент летальности составил 37% (8/22). Из этих скончавшихся пациентов 4 были мужчинами и 4 – женщинами, 3 случая произошли в общинах и 5 – в медицинских учреждениях.
В целом было выявлено 1064 близких контакта пациентов, которые находились под наблюдением и получали котримоксазол или доксициклин в качестве химиопрофилактики. Активное выявление случаев заболевания в общинах проводилось во всех округах, сообщивших о случаях заболевания. Во время первоначального расследования 30 августа органами здравоохранения в сотрудничестве с Институтом Пастера Мадагаскара были проведены мероприятия по эпиднадзору среди животных в округе Аривунимаму. По предварительным результатам 1,3% крыс оказались носителями бактерии-возбудителя Yersinia pestis, что превышает пороговый уровень оповещения об опасности, составляющий 1%, в то время как индекс обилия (отношение общего количества блох, собранных с отловленных крыс, к общему количеству отловленных крыс) составил 1,7, что не превышает порогового уровня оповещения об опасности (более 5). Мероприятия по эпиднадзору были также проведены в Фаратсиху (район Вакинанкаратра) и Бесарети (район Аналаманга), которые являются частью эндемичных районов, и полученные индексы обилия составили 3,1 и 3,2 соответственно.
Мероприятия по эпиднадзору были также проведены в Фаратсиху (район Вакинанкаратра) и Бесарети (район Аналаманга), которые являются частью эндемичных районов, и полученные индексы обилия составили 3,1 и 3,2 соответственно.
Ответные действия в области общественного здравоохранения
Мероприятия по борьбе со вспышками легочной чумы проводятся местными группами на уровне общин под контролем окружных и районных групп. Эти группы получают поддержку на центральном уровне со стороны Министерства здравоохранения, Института Пастера Мадагаскара и ряда партнеров, включая ВОЗ. Ниже перечислены предпринимаемые действия и проводимые мероприятия по управлению и контролю в отношении этой вспышки болезни:
Диагностика и ведение пациентов:
- сбор образцов среди пациентов с предполагаемым заболеванием; использование быстрых диагностических тестов; отправка образцов для дальнейшего исследования и подтверждения в Институт Пастера Мадагаскара
- ведение зарегистрированных пациентов в медицинских учреждениях
- подготовка медицинских работников в области ведения пациентов с чумой
Координация:
- ввод в действие комитетов по борьбе с чумой в районах с зарегистрированными случаями заболевания
- активное выявление случаев заболевания, активный поиск близких контактов и последующее проведение химиопрофилактики с использованием котримоксазола в качестве препарата первой линии и доксициклина при наличии противопоказаний к сульфонамидам
- укрепление эпиднадзора на уровне общин и медицинских учреждений
- эпиднадзор среди животных
- дезинфекция домов затронутых людей: распыление в домах заболевших людей раствора HTH (гипохлорита кальция) в качестве дезинфицирующего средства
- меры по борьбе с переносчиками и резервуарами инфекции
Взаимодействие с общинами:
информирование населения о мерах профилактики чумы в затронутых районах, а также о том, какие симптомы следует отслеживать и когда обращаться за помощью в медицинские учреждения.
Оценка риска ВОЗ
Чума является эндемическим заболеванием в Мадагаскаре, и случаи заболевания ее бубонной и легочной формами регистрируются ежегодно. Благоприятный сезон для передачи инфекции, как правило, длится с сентября по апрель. Случаи заболевания обычно регистрируются в центральных высокогорных районах страны, расположенных на высоте более 700 метров над уровнем моря, как и в случае с нынешней вспышкой болезни, охватившей районы Итази и Верхняя Мациатра. Ежегодно Министерство здравоохранения регистрирует от 200 до 400 случаев заболевания чумой, в основном бубонной формой. В 2017 г. в стране произошла эпидемия легочной чумы, которая была необычной по своим масштабам и городскому характеру, поскольку были затронуты крупные города.
Эта форма чумы протекает очень тяжело и при отсутствии своевременного лечения почти всегда приводит к летальному исходу. Она развивается либо при вдыхании капель из дыхательных путей инфицированного человека, либо в результате нелеченной бубонной чумы после распространения бактерий в легкие.
Борьба со вспышками чумы в Мадагаскаре ведется уже давно. В стране уже принято несколько планов по профилактике и реагированию, таких как Национальная стратегия по профилактике чумы и борьбе с ней. К сожалению, слабые финансовые возможности страны не позволяют ввести в действие надлежащую стратегию по обеспечению готовности и реагированию. Наличие других эпидемий, таких как COVID-19, и продолжающийся гуманитарный кризис в области питания и продовольствия на юге страны создают чрезмерную нагрузку для системы здравоохранения и снижают способность страны справляться с другими кризисами. Затронутые районы находятся недалеко от столицы страны, и перемещение населения повышает риск распространения инфекции в городские районы и другие области страны.
В связи с этим риск на национальном уровне считается высоким, а на региональном и глобальном уровнях – низким, поскольку вывоза случаев чумы в другие страны не зарегистрировано. Кроме того, ввиду того, что Мадагаскар является островным государством, реализация мер по реагированию особенно эффективна для предотвращения вывоза случаев заболевания.
Рекомендации ВОЗ
ВОЗ рекомендует следующие действия по реагированию на вспышки чумы:
Найти и устранить источник инфекции:
определить наиболее вероятный источник в районе, в котором были зарегистрированы случаи заболевания людей, как правило, в местах скопления мелких животных, умерших в больших количествах. Ввести в действие соответствующие процедуры для профилактики инфекции и борьбы с ней.
Вести борьбу с переносчиками инфекции и грызунами. Борьбу с грызунами следует вести только после применения эффективных мер дезинфекции.
Обеспечить защиту медицинских работников: информировать их и проводить их подготовку в области профилактики инфекции и инфекционного контроля. Работники, находящиеся в непосредственном контакте с пациентами с легочной чумой, должны применять усиленные меры защиты (средства индивидуальной защиты) и принимать антибиотики для химиопрофилактики не менее семи дней или до тех пор, пока продолжаются контакты с инфицированными пациентами.
Обеспечить быстрое и надлежащее лечение: контролировать назначение пациентам надлежащей антибиотикотерапии и наличие достаточных местных запасов антибиотиков.
Изолировать пациентов с легочной чумой:
пациенты с легочной чумой должны носить маски до тех пор, пока их клиническое состояние не позволит их снять.
Обеспечивать мониторинг и защиту:
выявлять и отслеживать близкие контакты пациентов с легочной чумой и проводить химиопрофилактику в течение 7 дней. В зависимости от обстоятельств заражения члены семей пациентов с бубонной чумой также должны получать химиопрофилактику, поскольку их, скорее всего, также кусали инфицированные блохи.
Собирать необходимые образцы в соответствии с клинической формой болезни (кровь, гной, мокроту), используя соответствующие процедуры для профилактики инфекции и инфекционного контроля, и как можно скорее отправлять их в лабораторию для исследования. Эта процедура не должна задерживать начало антибиотикотерапии.
Эта процедура не должна задерживать начало антибиотикотерапии.
Проводить безопасные захоронения на основе уважения человеческого достоинства:
человек, умерший от чумы, независимо от ее формы болезни, представляет опасность с точки зрения заражения. С телами умерших должен обращаться только персонал, прошедший соответствующую подготовку.
Дополнительная информация
Территории черной смерти
В XXI веке чумой все еще можно заболеть. В 2006 году ей заразилось более 300 человек в Демократической Республике Конго, в конце 2017 года вспыхнула эпидемия на Мадагаскаре, а две недели назад на сайте Министерства здравоохранения Монголии появилось сообщение о двух братьях, которые заболели «черной смертью». Вчера один из них умер. N + 1 разбирается, где чума осталась непобежденной — и почему.
В конце августа 2017 года 31-летний мужчина сел на автобус, курсирующий из Таматавы, небольшой деревушки неподалеку от столицы Мадагаскара, в городок Анказоб. Когда он доехал, почувствовал, что заболевает: поднялась температура, затем пришли слабость и кашель. Врач поставил приезжему диагноз «малярия». Какое лечение назначил доктор больному неизвестно, но известно другое: через четыре дня мужчина решил вернуться домой. Снова на автобусе. Чувствовал он себя неважно: кашель усилился, температура не спадала. До дома путник не добрался: прямо в автобусе его состояние ухудшилось, и он умер. Его тело доставили в ближайшую больницу, после чего похоронили.
Когда он доехал, почувствовал, что заболевает: поднялась температура, затем пришли слабость и кашель. Врач поставил приезжему диагноз «малярия». Какое лечение назначил доктор больному неизвестно, но известно другое: через четыре дня мужчина решил вернуться домой. Снова на автобусе. Чувствовал он себя неважно: кашель усилился, температура не спадала. До дома путник не добрался: прямо в автобусе его состояние ухудшилось, и он умер. Его тело доставили в ближайшую больницу, после чего похоронили.
Примерно через две недели в мадагаскарской столице Антананариву от дыхательной недостаточности скончалась женщина. Посев показал большое количество чумной палочки в мокроте. Позже выяснится, что незадолго до смерти она встречалась с 31-летним пассажиром автобуса из Анказоба в Таматаву. Именно его ВОЗ затем признает нулевым пациентом крупнейшей за последние десятилетия эпидемии чумы 2017 года, которая заразила больше 2,5 тысяч жителей острова и убила 202 из них.
Число заболевших чумой в Мадагаскаре в 2017 году
WHO
Поделиться
Почему болезнь, которая в XIV-XV веках уничтожила почти половину населения Европы, до сих пор существует в мире, где роботы делают операции, а оспа, дифтерия и полиомиелит давно побеждены?
Вечный голод
Грамотрицательная чумная палочка Yersinia pestis появилась сравнительно недавно — генетические данные показывают, что она отделилась от своей ближайшей родственницы, бактерии Yersinia pseudotuberculosis, провоцирующей у людей дальневосточную скарлатиноподобную лихорадку, не более 10-20 тысяч лет назад. Y. pseudotuberculosis и ее родственница Y. enterocolitica — добропорядочные болезнетворные бактерии, которые строго соблюдают главное правило паразитов: не убивать свою жертву слишком быстро, чтобы успеть заразить других.
Y. pseudotuberculosis и ее родственница Y. enterocolitica — добропорядочные болезнетворные бактерии, которые строго соблюдают главное правило паразитов: не убивать свою жертву слишком быстро, чтобы успеть заразить других.
Однако некоторые подвиды и штаммы Y. pestis — исключения из правила. Многие из них убивают хозяев за два-три дня, потому что живыми они ей не очень нужны — для «переездов» она использует блох и некоторых других эктопаразитов. Именно для того, чтобы блохи скорее отправились на поиски свежей крови, она убивает хозяина максимально быстро.
Yersinia pestis, возбудитель чумы
Larry Stauffer / CDC
Поделиться
Чтобы ускорить процесс еще сильнее, чумная палочка делает блох прожорливее. Она выделяет фермент, активатор плазминогена Pla, который способствует формированию «чумного блока»: конгломерата из бактерий, которые забивают пищевод насекомых. Блохи в буквальном смысле не могут насытиться, постоянно сосут кровь, и в процессе отрыгивают содержимое желудочно-кишечного тракта, переполненное возбудителями чумы, заражая новых хозяев.
Блохи в буквальном смысле не могут насытиться, постоянно сосут кровь, и в процессе отрыгивают содержимое желудочно-кишечного тракта, переполненное возбудителями чумы, заражая новых хозяев.
Быстрая смерть хозяев не дает их иммунной системе полноценно отреагировать на инфекцию, поэтому кровь жертвы оказывается переполнена возбудителями — в миллилитре может содержаться до 100 миллионов бактерий. Даже небольшого количества крови, которое способна поглотить блоха, оказывается достаточно, чтобы заразить человека.
Xenopsylla cheopis, один из переносчиков чумной палочки
Katja ZSM / Wikimedia Commons
Поделиться
Если человек заражается в результате укуса блохи, это обычно приводит к бубонной форме чумы — при ней поражаются лимфоузлы, которые образуют характерные вспухшие узлы-бубоны. Однако в зависимости от восприимчивости организма возможно развитие септической и вторично-легочной формы чумы. Во втором случае у человека развивается чумная пневмония, он начинает кашлять, распространяя чумную палочку воздушно-капельным путем, а у зараженных начинается первичная легочная форма — так было в Мадагаскаре.
Во втором случае у человека развивается чумная пневмония, он начинает кашлять, распространяя чумную палочку воздушно-капельным путем, а у зараженных начинается первичная легочная форма — так было в Мадагаскаре.
Хранилище чумы
«В науке существует “проблема межэпизоотического периода”. Не вполне ясно, где сохраняется микроб чумы в тот момент, когда эпизоотия прекращается и прерывается цепочка передачи “грызун-блоха-грызун», — говорит в беседе с N + 1 Владимир Дубянский, руководитель Отдела эпизоотологического мониторинга и прогнозирования Ставропольского научно-исследовательского противочумного института (СНИПЧИ).
По его словам, в некоторых природных очагах чумы паузы между эпизоотиями, то есть периоды, когда ученые не фиксируют зараженных чумой животных, могут длиться по десять лет и больше.
Существует версия, что после гибели животных в их норах остаются блохи-носители, которые могут жить без питания по пять-шесть, а по некоторым данным — и до десяти месяцев, пока в норе не появится новая жертва.
Кроме того, есть данные, что Y. pestis может сохранять жизнеспособность в почве в течение нескольких месяцев, ее могут разносить почвенные беспозвоночные, например, нематоды, а также простейшие. Исследования показывают, что у нематод под кутикулой могут образовываться скопления чумной палочки. Если чумного червя (живого или мертвого) съест грызун, он заразится, и цикл «грызун — блоха — грызун» запустится вновь.
В 1960-е годы была выдвинута «теллурическая гипотеза», согласно которой возбудители чумы могут длительное время сохраняться в почве сами по себе — в норах зараженных и погибших животных. По словам Дубянского, проводились эксперименты по высеванию образцов почвы из очагов чумы, и в некоторых случаях в них были обнаружены живые чумные палочки.
Кроме того, в цикле могут участвовать не только грызуны — чумная палочка может жить в организмах более 300 видов теплокровных животных, в их числе кошачьи, обезьяны, верблюды, другие копытные и даже птицы.
Наконец, следует учесть, что ученые не могут проверить все норы и всех зверьков.
«Возможно, чума циркулирует между грызунами постоянно, просто мы берем недостаточно много блох и грызунов для исследования. Например, в очаге живет 1 миллион 100 тысяч грызунов, а мы берем для исследования 2,5 тысячи грызунов, причем из определенных точек: ближе к дорогам, к населенным пунктам. А на других участках, удаленных от людей, труднодоступных, чума может циркулировать, мы просто об этом не знаем», — говорит Дубянский.
В очаге
В России существует 11 природных очагов чумы, все они расположены в южных регионах.
Один из самых активных (именно здесь в последние 10 лет регистрировались случаи заражения людей) — Горно-Алтайский очаг. Это примерно 600 квадратных километров горной местности в Кош-Агачском районе Республики Алтай, в 300 километрах от Горно-Алтайска, столицы республики. Регион находится на границе трех государств: Китая, Монголии и Казахстана.
Местные жители в основном разводят скот, в частности, коней, оленей и верблюдов (последний даже попал на герб района). Еще они занимаются охотой — в том числе и на сурков. Мясо серого сурка считается у алтайцев деликатесом, сурчиный жир используется в народной медицине, а шкурки идут на воротники, шубы и шапки, и не всегда это увлечение заканчивается хорошо. В XIX веке автор «Записок охотника Восточной Сибири» Александр Черкасов писал: «Бывают года, что и туземцы перестают есть тарбаган, потому что на последних бывает повальная болезнь, они гибнут как мухи, и многие неосторожные туземцы, досыта покушав зажаренных тарбаган, нередко и сами платятся жизнию».
Еще они занимаются охотой — в том числе и на сурков. Мясо серого сурка считается у алтайцев деликатесом, сурчиный жир используется в народной медицине, а шкурки идут на воротники, шубы и шапки, и не всегда это увлечение заканчивается хорошо. В XIX веке автор «Записок охотника Восточной Сибири» Александр Черкасов писал: «Бывают года, что и туземцы перестают есть тарбаган, потому что на последних бывает повальная болезнь, они гибнут как мухи, и многие неосторожные туземцы, досыта покушав зажаренных тарбаган, нередко и сами платятся жизнию».
В период с 2014 по 2016 год в Горно-Алтайском очаге было зарегистрировано три случая заражения чумой.
По словам Дубянского, до того времени в очаге был маловирулентный штамм и вспышка произошла из-за прихода более агрессивного штамма микроба из Монголии. Последним заболевшим был 10-летний мальчик. «Я держал сурка за ножки, когда дедушка снимал шкурку», — приводило управление Роспотребнадзора его слова. Незадолго до этого ребенок поранил руку, ранка и стала воротами для инфекции. Вскоре власти республики запретили охоту на сурка в районе.
Вскоре власти республики запретили охоту на сурка в районе.
Сотрудники Алтайской противочумной станции следят за состоянием очага: подсчитывают плотность нор сурков, проверяют, есть ли на пойманных животных зараженные блохи. За все время наблюдений на территории очага было обнаружено 65 штаммов микроба чумы, из них два — алтайского подвида Y. p. altaica.
Активность природных очагов чумы на территориях России и стран СНГ в 2012 году. Границы очагов к 2020 году изменились незначительно. (1) широкое (более 1 тыс. км2) распространение чумы среди животных; (2) локальное (менее 1 тыс. км2) распространение; (3) территории, на которых у животных обнаруживают в крови антигены чумы; (4) возбудитель и его следы не обнаружены; (5) нет данных
Н.В. Попов и др. / Проблемы особо опасных инфекций, вып. 3, 2013
Поделиться
В 2019 году на двух сурках (из, в среднем, 2 500 пойманных и обследованных животных) обнаружились блохи, инфицированные чумной палочкой. При этом индекс обилия (среднее число блох, приходящееся на одно животное) составил для сурков 0,2 (против 0,5 в 2018 году). На территориях, где в 2014–2018 годах наблюдалась повышенная активность циркуляции чумной палочки, численность серого сурка значительно снизилась и тенденции к ее восстановлению не отмечается. Однако повысилась плотность населения сурков в высокогорной местности. В этих местах, где раньше не регистрировали циркуляцию возбудителя, плотность сурковых нор достигла пяти на гектар. Поэтому ученые ожидают эпизоотий в поселениях сурка в высокогорных районах.
При этом индекс обилия (среднее число блох, приходящееся на одно животное) составил для сурков 0,2 (против 0,5 в 2018 году). На территориях, где в 2014–2018 годах наблюдалась повышенная активность циркуляции чумной палочки, численность серого сурка значительно снизилась и тенденции к ее восстановлению не отмечается. Однако повысилась плотность населения сурков в высокогорной местности. В этих местах, где раньше не регистрировали циркуляцию возбудителя, плотность сурковых нор достигла пяти на гектар. Поэтому ученые ожидают эпизоотий в поселениях сурка в высокогорных районах.
В соседнем, Тувинском природном очаге чумы в 2019 году эпизоотическая ситуация характеризовалась широким распространением основного подвида чумного микроба вдоль государственной границы страны. В 2020 году прогнозируется сохранение повышенной численности носителей и переносчиков чумы в очаге и продолжение эпизоотической активности на всей его территории.
Во всех остальных природных очагах чумы, расположенных на территории России, ситуация на протяжении многих лет остается спокойной. Долгие годы в них не обнаруживают зараженных животных. Например, в ближайшем к Москве Прикаспийском Северо-западном степном очаге эпизоотии чумы не регистрируют с 1991 года. По прогнозам, и в 2020 году эпизоотических проявлений чумы на территории России не ожидается, кроме двух самых активных очагов, упомянутых выше.
Долгие годы в них не обнаруживают зараженных животных. Например, в ближайшем к Москве Прикаспийском Северо-западном степном очаге эпизоотии чумы не регистрируют с 1991 года. По прогнозам, и в 2020 году эпизоотических проявлений чумы на территории России не ожидается, кроме двух самых активных очагов, упомянутых выше.
Ситуацию в очагах чумы контролируют противочумные станции. Их сотрудники регулярно отлавливают грызунов и проверяют их на антитела к инфекции и сами микробы.
Другие форпосты
В России и в соседних странах чума находится под контролем, здесь фиксируются лишь единичные случаи заражения людей. Самая тяжелая ситуация в Африке. Например, на острове Мадагаскар регистрируется до 500 случаев заболевания, до 150 человек в год умирают от инфекции. Вместе с Демократической Республикой Конго и Перу, Мадагаскар входит в тройку эндемичных по чуме стран, где периодически возникают вспышки болезни.
Из-за низкой санитарии в городских трущобах острова, крысы и другие мелкие грызуны, которые переносят чумную палочку, хорошо приспособились к городским условиям. Есть версия, что одной из причин их переселения в город становятся ежегодные лесные пожары.
Есть версия, что одной из причин их переселения в город становятся ежегодные лесные пожары.
Не отстают от городов и мадагаскарские села (порой их, впрочем, сложно отделить от местности, которую местные уже называют «городом»), где живет большая часть населения страны. На фермах и в полях люди находятся в непосредственной близости к дикой природе и природным резервуарам чумной палочки. Мелкие грызуны, любящие полакомиться запасами урожая, выходят к людям, тем самым принося болезнь в жилье человека.
Дубянский поясняет, что Мадагаскар попал в лидеры не вполне заслуженно — там работает Институт Пастера, который наладил систему диагностики и лечения чумы, поэтому можно быть уверенным, что статистика по этой стране практически полна. В странах континентальной Африки ситуация может быть значительно хуже, но мы об этом не знаем, потому что диагностические средства в дефиците.
Как протекает болезнь
Инкубационный период легочной чумы совсем короткий — около суток. И ровно столько же времени есть у человека, чтобы обратиться за помощью при первых симптомах заболевания, в противном случае риск летального исхода резко повышается.
И ровно столько же времени есть у человека, чтобы обратиться за помощью при первых симптомах заболевания, в противном случае риск летального исхода резко повышается.
В первые сутки болезни человек чувствует озноб, головные боли, боли в пояснице, конечностях, слабость, часто бывают тошнота и рвота. Температура повышается до 38-41 градусов, появляются боли и чувство сжатия в груди, затрудненность дыхания и кашель с мокротой, в которой обнаруживают прожилки крови.
Без лечения антибиотиками (стрептомицин в мазях, таблетках, уколах; при тяжелых формах добавляются антибиотики тетрациклинового ряда) человек может погибнуть через 2-3 суток после появления первых симптомов.
Поделиться
Последняя крупная вспышка заболевания на континенте случилась в Демократической Республике Конго в 2006 году и унесла жизни около ста человек. За последние десять лет страна смогла снизить уровень заболеваемости чумой в среднем до 70 человек в год, хотя в 2018 болезнью переболели 133 человека.
В 2010 году ВОЗ отметила резкий подъем заболеваемости чумой в Перу, но за период 2010-2019 годов переболели чумой всего 67 человек, 8 из которых скончалось. Такой показатель для Перу можно считать хорошим, ведь в одном только 2003 году чумой переболели 198 человек. Ситуация с иностранными медицинскими организациями и уровнем диагностики повторяется и здесь. Североамериканский сосед Перу — США — как ни странно, тоже пополняет статистику чумной болезни. Ежегодно на западном побережье в среднем регистрируется до пяти-шести случаев чумы в год. Люди заражаются, в основном, от блох луговых собачек и других грызунов в природных очагах чумы.
Распределение природных очагов чумы в марте 2016 года
World Health Organization
Поделиться
В целом природные очаги чумы находятся на Евроазиатском, Африканском и Американском континентах в зоне между 50° северной и 40° южной широты. Синантропные (связанные с человеческим жильем) очаги чумы, где источником возбудителя болезни являются серая и черная крысы, характерны только для тропиков и субтропиков на территории между 35° северной и 35° южной широты. И дальше: страны Средней Азии, Китай, Индия — природные очаги чумы есть и там.
Синантропные (связанные с человеческим жильем) очаги чумы, где источником возбудителя болезни являются серая и черная крысы, характерны только для тропиков и субтропиков на территории между 35° северной и 35° южной широты. И дальше: страны Средней Азии, Китай, Индия — природные очаги чумы есть и там.
Природные очаги, которые располагаются на территории двух стран, обычно становятся предметом сотрудничества этих стран в области недопущения циркуляции микроба через границу. Обычно это карантинные мероприятия в регионе, в котором произошел случай заболевания. Карантин позволяет пресечь перенос возбудителя на территорию другой страны в организме человека, у которого еще не развились симптомы чумной болезни. За животными так уследить не удается.
Несмотря на наличие эндемичных очагов и очередной случай заболевания в Монголии, чума встречается редко, а противочумные договоренности с Россией практически исключают «импорт» инфекции. Противочумные станции, располагающиеся на границе двух стран, следят за миграцией зверей и составляют прогноз эпизоотий чумы.
Всего за 10-е годы нашего века монгольский минздрав сообщил о семи случаях заболевания. Четыре из них закончились смертью больных. В мае 2019 года не удалось спасти семейную пару, заразившуюся чумой после обеда, главным блюдом которого был пойманный ими сурок.
Чума XXI века
Отдельные вспышки заболевания могут перерасти в эпидемию при совпадении двух условий:
Изучение природной очаговости чумы, ежегодный мониторинг эпизоотий, должные профилактические мероприятия — все это, по словам Дубянского, несмотря на низкую эпидемиологическую опасность чумы, в России развито хорошо. Возможно, именно поэтому она и низкая. Это наследство Советского Союза — хотя официально в Стране Советов чумы не было, известно о вспышке легочной чумы в 1921 году на Дальнем Востоке и эпидемиях чумы в Калмыцкой АССР и Сталинградской области в 1937 году. То, что за последние десять лет в России чумой заболело три человека, можно считать успехом работы российской противочумной службы.
Во многих развивающихся странах, жители которых до сих пор добывают пищу на охоте, работа противочумных служб может нивелироваться банальным незнанием охотников и их семей о способах заражения чумой. В таких местностях люди употребляют в пищу пойманную ими дичь, которую никто не проверял на наличие чумной палочки в их организме. В лучшем случае заболевшие своевременно попадают в больницу.
В таких местностях люди употребляют в пищу пойманную ими дичь, которую никто не проверял на наличие чумной палочки в их организме. В лучшем случае заболевшие своевременно попадают в больницу.
Впрочем, справиться с самой болезнью достаточно просто — чума успешно лечится антибиотиками.
Однако в целом чума остается непобежденной, и судьба оспы ей не грозит: носители чумы столь многочисленны и столь тесно связаны с биоценозами, что уничтожить их, не уничтожив попутно огромные биоценозы невозможно.
Дубянский напомнил, что площади очагов чумы обычно исчисляется сотнями и тысячами квадратных километров — ни одна страна мира не может позволить себе такие глобальные противочумные мероприятия.
В середине прошлого столетия в СССР попытки ликвидации природных очагов чумы предпринимались: на мелких грызунов ставили капканы и уничтожали их ратицидами, но ни к чему особенному это не привело. Помимо явного вредного влияния химикатов на окружающую среду, буквальное уничтожение целого вида в отдельно взятой местности грозит неминуемыми изменениями во всем биогеоценозе, причем не самыми благоприятными — это же беспокоит и противников генного драйва малярийных комаров в Африке.
Норы и подземные ходы мелких грызунов участвуют в процессе миграции органических и неорганических веществ в почве. Исчезновение их создателей повышает риск деградации земель, вплоть до заболачивания или опустынивания.
Поздние исследования показали, что эффективность столь радикальных мероприятий невысока: ратицидная эффективность истребительных работ против носителей чумы в период исследований не превышала 57 процентов, и в целом профилактические мероприятия по ограничению численности малых песчанок в Волго-Уральских песках не предотвратили эпизоотии чумы, не снизили их интенсивность, лишь ограничив широту распространения.
Также мешает полному истреблению носителей чумной палочки ее способность приживаться у самых разных видов животных.
Например, как рассказывает Дубянский, раньше Забайкальский степной очаг был заселен в основном сурком-тарбаганом. Со временем сотрудники противочумной станции и местные охотники истребили почти всех особей тарбагана, и, казалось, победа над чумой была одержана. Но чумная палочка перескочила на даурского суслика, и со временем тот стал новым основным носителем инфекции.
Но чумная палочка перескочила на даурского суслика, и со временем тот стал новым основным носителем инфекции.
С переносчиками дело обстоит немного иначе. Блох можно уничтожить, но делается это только в крайних случаях, если эпизоотия чумы обнаружена в непосредственной близости к человеку. Противочумная служба проводит дезинсекцию в радиусе нескольких (а то и тысяч) гектар от населенного пункта, рядом с которым обнаружена эпизоотия чумы. Она вносит в найденные норы грызунов инсектициды, убивающие блох. Таким образом прерывается циркуляция возбудителя, а риск заражения человека через укус блохи сводится к минимуму. При этом численность грызунов остается нетронутой.
В связи с этим актуальным становится другой подход противочумной работы. Все больше внимания в опасных очагах уделяется профилактической работе по предотвращению распространения возбудителя чумной болезни за пределы природного очага. Население, проживающее на территории такого очага, должно информироваться о самом факте наличия заболевания в регионе, о недопустимости употребления в пищу непроверенного мяса (промысловых и диких животных), о необходимости оставаться дома и обращаться за медицинской помощью при недомогании после употребления такого мяса или контакта с дикими животными.
Современная профилактика инфекционных заболеваний не может обойтись без вакцинации. От чумы есть вакцина: она создает стойкий иммунитет против чумной палочки длительностью до года. Прививка показана работникам противочумных служб, врачам в эндемичных регионах и людям, которые живут в особо опасных зонах с подтвержденными эпизоотиями чумы. ВОЗ не рекомендует проводить повальную вакцинацию населения, так как процент людей, проживающий в очагах инфекции невелик, а при необходимости поездки в эндемичные территории вопрос о вакцинации решается индивидуально.
Что касается эпидемиологии чумы среди людей, то в современных реалиях в России невозможно заразиться чумой, просто выйдя на улицу, даже если находиться посреди природного очага чумы. Большинство случаев заболевания связано с заражением чумой от трупов животных. При своевременном обнаружении и изоляции больного, риск передачи бубонной чумы сводится к нулю. При легочной форме он немного выше: от медиков в эндемичных регионах требуется особая внимательность при обнаружении больного с симптомами чумы и характерной историей заболевания. От его действий может зависеть эпидемиологическая обстановка города, региона и даже страны (как это было на Мадагаскаре).
От его действий может зависеть эпидемиологическая обстановка города, региона и даже страны (как это было на Мадагаскаре).
Бояться новой глобальной пандемии чумы не стоит. Да, чума продолжает существовать в некоторых уголках нашей планеты, но мы за ней внимательно следим. Если что-то идет не так и болезнь вырывается за пределы своего обитания, то человечество к этому вызову готово. Антибиотики, если их применить на ранних этапах заболевания, позволяют полностью излечить человека от этой когда-то смертельной болезни.
Вячеслав Гоменюк, Сергей Кузнецов
Вспышка легочной чумы на о. Мадагаскар в 2017 г. | Попова
1. Арутюнов Ю.И., Москвитина Э.А., Ломов Ю.М., Мишанькин Б.Л., Волохонская Н.Л. Некоторые особенности эпидемических проявлений чумы на Мадагаскаре. Пробл. особо опасных инф. 2001; 2(82):61–8.
2. Козакевич В.П., Варшавский С.Н., Лавровский А.А. Природная очаговость чумы на Мадагаскаре. Пробл. особо опасных инф. 1973; 1:26–32.
3. Коробкова Е. И. Живая противочумная вакцина. М.: Медгиз; 1956. 206 с.
И. Живая противочумная вакцина. М.: Медгиз; 1956. 206 с.
4. Кутырев В.В., Ерошенко Г.А., Куклева Л.М., Шавина Н.Ю., Виноградова Н.А. Сравнительная генетическая характеристика вакцинного штамма Yersinia pestis EV и его предполагаемых «вирулентных производных». Журн. микробиол., эпидемиол. и иммунобиол. 2009; 4:50–6.
5. Кутырев В.В., Попов Н.В., Ерошенко Г.А., Меркулова Т.К. Чума на о. Мадагаскар. Пробл. особо опасных инф. 2011; 2(108):5–11.
6. Неронов В.М., Малхазова С.М., Тикунов В.С. Региональная география чумы. Итоги науки и техники. Серия Медицинская география. М.; 1991. 230 с.
7. Подладчикова О.Н. Современные представления о молекулярных механизмах патогенеза чумы. Пробл. особо опасных инф. 2017; 3:33–40.
8. Anderson D.M., Ciletti N.A., Lee-Lewis H., Elli D., Segal J., DeBord K.L., Overhaim K.A., Tretiakova M., Brubeker R.R., Schniwind O. Pneumonic plague pathogenesis and immunity in Brown Norway rats. Am. J. Pathol. 2009; 174(3):910–21.
9. Atlas de la peste a Madagascar. Institut Pasteur de Madagascar; 2004. 53 p.
Institut Pasteur de Madagascar; 2004. 53 p.
10. Bertherat E. Plague around the world, 2010–2015. Wkly Epidemiol. Rec. 2016; 8:89–104.
11. Boisier P., Rasolomaharo M., Ranaivoson G., Rasoamanana B., Rakoto L., Andriamahafazafy B., Chanteau S., Urban epidemic of bubonic plague in Mahajanga, Madagascar. Epidemiological aspects. Trop. Med. Int. Health. 1997; 2:422–7.
12. Brygoo E.R. Epidemiologie de la peste à Madagascar. Arch. Inst. Pasteur Madagascar. 1996; 35:9–147.
13. Cabanel N., Bouchier C., Rajerison M., Carniel E. Plasmid-mediated doxycycline resistance in a Yersinia pestis strain isolated from a rat. Int. J. Antimicrob. Agents. 2017; 10:pii: S0924-8579(17)30363-1. DOI: 10.1016/j.ijantimicag.2017.09.015.
14. Chanteau S., Ratsifasoamanana L., Rasoamanana B., Rahalison L., Randriambelosoa J., Roux J., Rabeson D. Plague, a reemerging disease in Madagascar. Emerg. Infect. Dis. 1998; 1(4):101–4.
15. Chanteau S., Rahalison L., Ralafiarisoa L., Foulon J. , Ratsitorahina M., Ratsifasoamanana L., Carniel E., Nato F. Development and testing of a rapid diagnostic test for bubonic and pneumonic plague. Lancet. 2003; 361(9353):211–6.
, Ratsitorahina M., Ratsifasoamanana L., Carniel E., Nato F. Development and testing of a rapid diagnostic test for bubonic and pneumonic plague. Lancet. 2003; 361(9353):211–6.
16. Coulanges P., Situation de la peste à Tananarive, de son apparition en 1921 à sa résurgence en 1979. Arch. Inst. Pasteur Madagascar. 1979; 56:9–35.
17. Galimand M., Guiyoule A., Gerbaud G., Rasoamanana B., Chanteau S., Carniel E., Courvalin P. Multidrug resistance in Yersinia pestis mediated by a transferable plasmid. N. Engl. J. Med. 1997; 337:677–80.
18. Galimand M., Carniel E., Courvalin P. Resistance of Yersinia pestis to antimicrobial agents. Antimicrob. Agents Chemother. 2006; 50:3233–6.
19. Girard G., Robic J. L’etat actuel de la peste a Madagascar et la prophylaxie vaccinale par le virus vaccin E.V. Bull. Soc. Pathol. Exot. 1942; 35(1–2):42–9.
20. Guiyoule A., Gerbaud G., Buchrieser C., Galimand M., Rahalison l., Chanteau S., Courvalin P., Carniel E. Transferable plasmid-mediated resistance to streptomycin in a clinical isolate of Yersinia pestis. Emerg. Infect. Dis. 2001; 7(1):43–8.
Emerg. Infect. Dis. 2001; 7(1):43–8.
21. Guiyoule A., Rasoamanana B., Buchrieser C., Michel P., Chanteau S., Carniel E. Recent emergence of new variants of Yersinia pestis in Madagascar. J. Clin. Microbiol. 1997; 35:2826–33.
22. Hammamieh R., Muhie S., Borschel R., Gautam A., Miller S.-A., Chakraborty N., Jett M. Temporal Progression of Pneumonic Plague in Blood of Nonhuman Primate: A Transcriptomic Analysis. PLoS ONE. 2016; 11(3):e0151788. DOI:10.1371/journal.pone.0151788.
23. Human Plague in 1996. Wkly Epidemiol. Rec. 1998; 73(47):366–9.
24. Human plaque: review of regional morbidity and mortality 2004–2009. Wkly Epidemiol. Rec. 2010; 85(6):40–5.
25. Institute Pasteur de Madagascar. Plague, pneumonic – Madagascar. ProMed-mail. 21 February 2011 [cited 25 Feb 2011]. Archive Number 20110221.0563. Available from: http://www.promedmail.org.
26. Li B., Yang R. Interaction between Yersinia pestis and host immune system. Infect. Immun. 2008; 76(5):1804–11.
27. Li Y., Li D., Shao H., Li H., Han Y. Plague in China 2014 – All sporadic case report of pneumonic plague. BMC Infect. Dis. 2016; 16:85. DOI: 10.1186/s12879-016-1403-8.
28. Morelli G., Song Y., Mazzoni C.J., Eppinger M., Roumagnac P., Wagner D.M., Feldkamp M., Kusecek B., Vogler A.J., Li Y., Cui Y., Thomson N.R., Jombart T., Leblois R., Lichtner P., Rahalison L., Petersen J.M., Balloux F., Keim P., Wirth T., Ravel J., Yang R., Carniel E., Achtman M. Yersinia pestis genome sequencing identifies patterns of global phylogenetic diversity. Nat. Genet. 2010; 42(12):1140–3. DOI: 10.1038/ng.7054.
29. Plague, pneumonic – Madagascar (04). ProMed-mail. 01 Apr 2011 [cited 2 Apr 2011]. Archive Number 20110401.1006. Available from: http://www.promedmail.org.
30. Rahalison L., Vololonirina E., Ratsitorahina M., Chanteau S. Diagnosis of bubonic plague by PCR in Madagascar under field conditions. J. Clin. Microbiol. 2000; 38(1):260–3.
31. Rahelinirina S., Rajerrison M. , Telfer S., Savin C., Carniel E., Duplantier J.M. The Asian House shrew Suncus murinus as a reservoir and source of human outbreaks of plaque in Madagascar. PLoS Negl. Trop. Dis. 2017; 11 (11):е0006072.
, Telfer S., Savin C., Carniel E., Duplantier J.M. The Asian House shrew Suncus murinus as a reservoir and source of human outbreaks of plaque in Madagascar. PLoS Negl. Trop. Dis. 2017; 11 (11):е0006072.
32. Rajerison M., Dartevelle S., Ralafiarisoa L.A., Bitam I., Tuyet D.T., Andrianaivoarimanana V., Nato F., Rahalison L. Development and evaluation of two simple, rapid immunochromatographic tests for the detection of Yersinia pestis antibodies in humans and reservoirs. PLoS Negl. Trop. Dis. 2009; 3(4):e421. DOI: 10.1371/journal.pntd.0000421.
33. Riehm J.M., Rahalison L., Scholz H.C., Thoma B., Pfeffer M., Razanakoto L.M., Al Dahouk S., Neubauer H., Tomaso H. Detection of Yersinia pestis using real-time PCR in patients with suspected bubonic plague. Mol. Cell. Probes. 2011; 25(1):8–12. DOI: 10.1016/j.mcp.2010.09.002.
34. Torrea G., Chenal-Francisque V., Leclercq A., Carniel E. Efficient tracing of global isolates of Yersinia pestis by restriction fragment length polymorphism analysis using three insertion sequences as probes. J. Clin. Microbiol. 2006; 44:2084–92.
J. Clin. Microbiol. 2006; 44:2084–92.
35. Tsuzuki S., Lee H., Miura F., Chan Y.H., Jung S.M., Akhmetzhanov A.H., Nishiura H. Dynamics of the pneumonic plague epidemic in Madagascar, August to October 2017. Euro Surveill. 2017; 22(46):17-00710. DOI: 10.2807/1560-7917.ES.2017.22.46.17-00710.
36. Vogler A.J., Andrianaivoarimanana V., Tteifer S., Hall C.M., Sahl J.W., Hepp C.M., Centner H., Andersen G., Birdsell D.N., Rahalison L., Nottingham R., Keim P., Wagner D.M., Rajerison M. Temporal phylogeography of Yersinia pestis in Madagascar: insight into the long-term maintainance of plague. PLoS Negl. Trop. Disease. 2017; 1:27 DOI: 10.1371/journal.pntd.0005887.
37. WHO/CDS/CSR/EDC/99.2. Plague Manual – Epidemiology, Distribution, Surveillance and Control. WHO; 1999.
Plague — Madagascar
29 августа 2021 года Департамент общественного здравоохранения, эпидемиологического надзора и реагирования Министерства здравоохранения Мадагаскара получил предупреждение из медицинского округа Аривонимамо, регион Итаси, о предполагаемой смерти среди населения и 15 предполагаемых случаях легочной чумы. произошло в муниципалитете Миандрандра. Все случаи сопровождались лихорадкой, головной болью, слабостью, одышкой, болью в груди и кашлем. Чума эндемична на Мадагаскаре, и вспышки происходят регулярно, хотя каждая вспышка вызывает беспокойство. Кроме того, легочная чума является болезнью, подлежащей регистрации в соответствии с Международными медико-санитарными правилами 2005 г.
произошло в муниципалитете Миандрандра. Все случаи сопровождались лихорадкой, головной болью, слабостью, одышкой, болью в груди и кашлем. Чума эндемична на Мадагаскаре, и вспышки происходят регулярно, хотя каждая вспышка вызывает беспокойство. Кроме того, легочная чума является болезнью, подлежащей регистрации в соответствии с Международными медико-санитарными правилами 2005 г.
На следующий день, 30 августа, в органы здравоохранения округа Аривонимамо, регион Итаси, поступило уведомление о 25 случаях с подозрением на легочную чуму, включая шесть случаев смерти (три случая смерти в общине и три случая в медицинском учреждении Миандрандра), 19 из которых были госпитализированы в медицинском учреждении Миандрандра для лечения. Всего в тот же день было собрано 20 образцов (8 образцов мокроты и 12 образцов крови) для лабораторного подтверждения в Институте Пастера на Мадагаскаре.
По состоянию на 15 сентября 2021 г. зарегистрировано 20 подозреваемых и 22 подтвержденных случая чумы. Средний возраст заболевших составляет 36 лет (от 3 до 74 лет), 22 случая — мужчины и 20 — женщины. Зарегистрированные случаи географически расположены в двух неграничных регионах: Итаси (3 затронутых муниципалитета в округе Аривонимамо) и Верхняя Матсиатра (1 затронутый муниципалитет в округе Амбалавао). Оба региона известны как районы, эндемичные по чуме, и во время вспышки 2017 года они сильно пострадали, причем Амбалавао был главным эпицентром.
Средний возраст заболевших составляет 36 лет (от 3 до 74 лет), 22 случая — мужчины и 20 — женщины. Зарегистрированные случаи географически расположены в двух неграничных регионах: Итаси (3 затронутых муниципалитета в округе Аривонимамо) и Верхняя Матсиатра (1 затронутый муниципалитет в округе Амбалавао). Оба региона известны как районы, эндемичные по чуме, и во время вспышки 2017 года они сильно пострадали, причем Амбалавао был главным эпицентром.
Среди подтвержденных случаев 19 клинически проявлялись как легочная чума и 3 как бубонная чума. Среди подтвержденных случаев зарегистрировано восемь смертей (2 среди случаев бубонной чумы и 6 среди случаев легочной чумы), в результате чего коэффициент летальности составил 37% (8/22). Из них 4 мужчины и 4 женщины, 3 произошли на уровне сообщества и 5 в медицинских учреждениях.
Всего было выявлено 1064 близких контакта больных, которые получили химиопрофилактику котримоксазолом или доксициклином. Активное выявление случаев заболевания в сообществах проводилось во всех медицинских округах, где сообщалось о случаях заболевания. Органы здравоохранения в сотрудничестве с Пастеровским институтом Мадагаскара провели наблюдение за животными в районе Аривонимамо во время первоначального расследования 30 августа. Предварительные результаты показали перевозку Yersinia pestis , бактерия-возбудитель, у 1,3% крыс, превысив порог тревоги в 1%, а пулицидный индекс (отношение общего количества блох, собранных с отловленных крыс, к общему количеству отловленных крыс) был 1,7, что не превышало порога тревоги более 5. Анализы были также проведены в Фарацихо (регион Вакинакаратра) и Бесарети (регион Аналаманга), которые являются частью эндемичных регионов, в результате чего пулицидные индексы составили 3,1 и 3,2 соответственно. .
Органы здравоохранения в сотрудничестве с Пастеровским институтом Мадагаскара провели наблюдение за животными в районе Аривонимамо во время первоначального расследования 30 августа. Предварительные результаты показали перевозку Yersinia pestis , бактерия-возбудитель, у 1,3% крыс, превысив порог тревоги в 1%, а пулицидный индекс (отношение общего количества блох, собранных с отловленных крыс, к общему количеству отловленных крыс) был 1,7, что не превышало порога тревоги более 5. Анализы были также проведены в Фарацихо (регион Вакинакаратра) и Бесарети (регион Аналаманга), которые являются частью эндемичных регионов, в результате чего пулицидные индексы составили 3,1 и 3,2 соответственно. .
Меры общественного здравоохранения
Мероприятия по борьбе со вспышками легочной чумы осуществляются местными бригадами на уровне общин под руководством районных и региональных бригад. Эти команды поддерживаются центральным уровнем Министерства здравоохранения, Мадагаскарским институтом Пастера и рядом партнеров, включая ВОЗ. Ниже приведены предпринятые действия и мероприятия, направленные на борьбу с этой вспышкой:
Ниже приведены предпринятые действия и мероприятия, направленные на борьбу с этой вспышкой:
Диагностика и ведение больных:
- Сбор образцов от подозрительных случаев; использование экспресс-тестов; отправка образцов для дальнейшего анализа и подтверждения в Институт Пастера на Мадагаскаре
- Ведение зарегистрированных случаев в медицинских учреждениях
- Обучение медицинских работников ведению случаев чумы
Координация:
- Активизация комитетов по борьбе с чумой в районах которые зарегистрировали случаи
Эпидемиология и эпиднадзор:
- Активное выявление случаев, активный поиск близких контактов с последующей химиопрофилактикой с использованием котримоксазола в качестве первой линии и доксициклина в случае противопоказаний к сульфонамидам
- Усиление эпиднадзора и эпиднадзора на уровне медицинских учреждений
- Надзор за животными
Профилактические меры:
- Дезинфекция домов пострадавших: опрыскивание домов больных раствором HTH (гипохлорита кальция) в качестве дезинфицирующего средства
- Борьба с переносчиками и противорезервуарные мероприятия
Взаимодействие с населением:
- Повышение осведомленности населения о мерах профилактики чумы в пострадавших районах, о симптомах, при которых необходимо следить и когда обращаться за помощью в медицинские учреждения
Оценка рисков ВОЗ
Чума эндемична на Мадагаскаре, и каждый год регистрируются случаи бубонной и легочной форм. Благоприятный сезон для передачи болезни обычно длится с сентября по апрель. Случаи обычно регистрируются в центральных высокогорьях страны, расположенных на высоте более 700 метров, как и ситуация с текущей вспышкой, охватившей регионы Итаси и Верхняя Матсиатра. Министерство здравоохранения обычно регистрирует от 200 до 400 случаев чумы ежегодно, в основном в бубонной форме.
Благоприятный сезон для передачи болезни обычно длится с сентября по апрель. Случаи обычно регистрируются в центральных высокогорьях страны, расположенных на высоте более 700 метров, как и ситуация с текущей вспышкой, охватившей регионы Итаси и Верхняя Матсиатра. Министерство здравоохранения обычно регистрирует от 200 до 400 случаев чумы ежегодно, в основном в бубонной форме.
В 2017 г. в стране произошла эпидемия легочной чумы, которая была необычной из-за ее масштабов и городского характера, поразившего крупные города страны.
Эта форма чумы протекает очень тяжело и почти всегда приводит к летальному исходу, если ее не лечить быстро. Он развивается либо при вдыхании капель из дыхательных путей инфицированного человека, либо в результате невылеченной бубонной чумы после распространения бактерий в легкие.
Мадагаскар имеет долгую историю реагирования на вспышки чумы. Он уже принял несколько планов профилактики и реагирования, таких как Национальная стратегия предотвращения чумы и борьбы с ней. К сожалению, слабые финансовые возможности страны не позволяют разработать адекватную стратегию готовности и реагирования. Существование других эпидемий, таких как COVID-19и продолжающийся гуманитарный кризис питания и продовольствия на юге страны создают нагрузку на систему здравоохранения и снижают способность страны справляться с другими кризисами. Пораженные районы географически близки к столице страны, а перемещение населения увеличивает риск распространения болезни в городские районы и другие районы страны.
К сожалению, слабые финансовые возможности страны не позволяют разработать адекватную стратегию готовности и реагирования. Существование других эпидемий, таких как COVID-19и продолжающийся гуманитарный кризис питания и продовольствия на юге страны создают нагрузку на систему здравоохранения и снижают способность страны справляться с другими кризисами. Пораженные районы географически близки к столице страны, а перемещение населения увеличивает риск распространения болезни в городские районы и другие районы страны.
Таким образом, риск на национальном уровне считается высоким, в то время как на региональном и глобальном уровнях этот риск является низким, поскольку не известно истории экспорта случаев чумы в другие страны. Кроме того, поскольку Мадагаскар является островной страной, меры реагирования особенно эффективны для предотвращения завоза случаев заболевания.
Рекомендация ВОЗ
ВОЗ рекомендует следующие действия для борьбы со вспышками чумы:
Найти и ликвидировать источник инфекции: Выявить наиболее вероятный источник в районе, где были зарегистрированы случаи заболевания людей, как правило, в поисках мест скопления мелких животных. погибло в большом количестве. Внедрите соответствующие процедуры для предотвращения инфекции и борьбы с ней. Контроль переносчиков и грызунов. Борьбу с грызунами следует проводить только после принятия эффективных мер дезинфекции.
погибло в большом количестве. Внедрите соответствующие процедуры для предотвращения инфекции и борьбы с ней. Контроль переносчиков и грызунов. Борьбу с грызунами следует проводить только после принятия эффективных мер дезинфекции.
Защита медицинских работников: информируйте их и обучайте методам профилактики инфекций и борьбы с ними. Лица, находящиеся в непосредственном контакте с больными легочной чумой, должны применять усиленные меры защиты (средства индивидуальной защиты) и проводить химиопрофилактику антибиотиками в течение не менее семи дней или до тех пор, пока продолжается контакт с инфицированными больными.
Обеспечить быстрое и надлежащее лечение : убедиться, что пациентам назначается адекватная антибактериальная терапия и что на месте имеются достаточные запасы антибиотиков.
Изолировать пациентов с легочной чумой : пациенты с легочной чумой должны носить маску до тех пор, пока позволяет их клиническое состояние.
Мониторинг и защита: выявляет и контролирует тесные контакты больных легочной чумой и проводит химиопрофилактику в течение 7 дней. В зависимости от обстоятельств заражения члены домохозяйства, в котором проживают больные бубонной чумой, также должны получать химиопрофилактику, так как они также могут быть укушены инфицированными блохами.
Соберите необходимые образцы в соответствии с клинической формой (кровь, гной, мокрота), используя соответствующие процедуры для предотвращения и контроля инфекции, и как можно скорее отправьте их в лабораторию для анализа. Эта процедура не должна отсрочивать начало антибактериальной терапии.
Проведение достойных и безопасных погребений : человек, умерший от чумы, независимо от формы заболевания, представляет опасность заражения. С кузовом должен работать только персонал, обученный выполнению этой задачи.
Дополнительная информация
Десятилетие чумы на Мадагаскаре: описание двух горячих точек | BMC Public Health
- Исследовательская статья
- Открытый доступ
- Опубликовано:
- Ситрака Ракотосамиманана
ORCID: orcid.org/0000-0002-1028-0427 1,2,3 , - Daouda Kassie 1,4,5 ,
- François Taglioni 3 ,
- Josélyne Ramamonjisoa 2 ,
- Fanjasoa Rakotomanana 1 &
- …
- Minoarisoa Rajerison 1
BMC Общественное здравоохранение
том 21 , Номер статьи: 1112 (2021)
Процитировать эту статью
3142 Доступ
1 Цитаты
2 Альтметрика
Сведения о показателях
Абстрактный
Фон
Случаи чумы человека, главным образом в бубонной форме, ежегодно регистрируются в эндемичных районах центрального нагорья Мадагаскара. Целью настоящего исследования было сравнение динамики эпидемиологических особенностей чумы человека в двух районах центрального высокогорья.
Целью настоящего исследования было сравнение динамики эпидемиологических особенностей чумы человека в двух районах центрального высокогорья.
Методы
На Мадагаскаре все случаи с подозрением на чуму, которые соответствуют клиническим и эпидемиологическим критериям, указанным в стандартном определении случая Всемирной организации здравоохранения (ВОЗ), передаются в национальную систему эпиднадзора. Были проанализированы данные о случаях чумы, зарегистрированных в период с 2006 по 2015 год в округах Амбоситра и Цироаномандиди. Были проведены статистические сравнения эпидемиологических характеристик двух районов.
Результаты
Всего за исследуемый период зарегистрировано 840 случаев чумы, в том числе 563 (67%) вероятных и подтвержденных (P + C). Из этих случаев P + C почти 86% (488/563) были случаями бубонной чумы. Зарегистрированные клинические формы чумы существенно различались между районами с 2006 по 2015 г. ( p = 0,001 ). Случаи чумы происходили ежегодно в течение 10 лет в Цироаномандидском районе. В тот же период район Амбоситра характеризовался отсутствием случаев заболевания в течение одного года.
( p = 0,001 ). Случаи чумы происходили ежегодно в течение 10 лет в Цироаномандидском районе. В тот же период район Амбоситра характеризовался отсутствием случаев заболевания в течение одного года.
Заключение
Различия в эпидемиологической ситуации по чуме с 2006 по 2015 гг. в двух центрально-горных округах позволяют предположить, что представленность чумы и ее динамику в этом регионе определяют несколько факторов, помимо биогеографических. Рассмотрение эпидемиологической ситуации в соответствии с конкретным контекстом районов могло бы улучшить результаты борьбы с чумой на Мадагаскаре.
Отчеты экспертной оценки
История вопроса
Чума — это зоонозное заболевание, вызываемое бактериями Yersinia pestis . Люди могут заразиться после укуса блохами от крыс, зараженных Y. pestis , и затем развиться бубонная чума, которая может эволюционировать в другие формы чумы, легочную чуму и септицемическую чуму. Заболевание можно лечить антибиотиками, но промедление с лечением может привести к летальному исходу или развитию заболевания в легочную или септическую формы [1, 2].
Заболевание можно лечить антибиотиками, но промедление с лечением может привести к летальному исходу или развитию заболевания в легочную или септическую формы [1, 2].
Чума — болезнь, подлежащая регистрации. Во всем мире, начиная с 2000-х годов, случаи заболевания людей чумой происходили на трех основных континентах: в Азии, Америке и Африке [3, 4]. Африка была наиболее пораженным континентом в мире в период с 2013 по 2018 год, на нее приходилось 96,7% (2791/2886) глобальных случаев. Большинство зарегистрированных глобальных случаев, то есть в общей сложности 80,5% (2323/2886) случаев за этот период, были зарегистрированы на Мадагаскаре [3]. Чума является проблемой общественного здравоохранения на Мадагаскаре [4,5,6]. Ежегодно в нашей стране регистрируют около 400 случаев чумы человека [4]. Преобладающей формой человеческой чумы на Мадагаскаре является бубонная чума, но также сообщается о случаях легочной чумы [5,6,7,8,9].,10]. Вспышки легочной чумы также могут возникать на Мадагаскаре, как недавно сообщалось в 2017 г.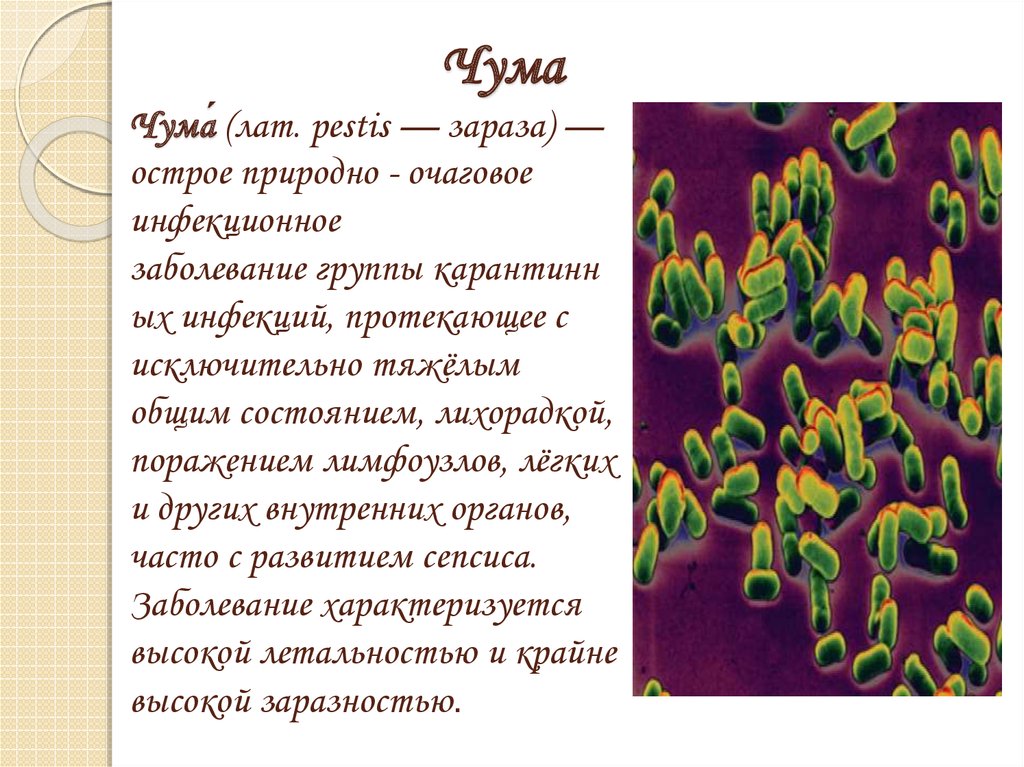 , с 2417 случаями и 209 смертельными исходами, что соответствует коэффициенту летальности 8,6% [11, 12].
, с 2417 случаями и 209 смертельными исходами, что соответствует коэффициенту летальности 8,6% [11, 12].
С 1898 года, когда на Мадагаскаре появились первые случаи чумы у людей, большинство случаев чумы возникало в центральном горном районе. Чума эндемична в этом регионе, расположенном на высоте более 800 м над уровнем моря [7, 8, 10]. Сезон чумы обычно приходится на период с октября по апрель в этом регионе, где случаи заболевания появляются почти каждый год, с внутрирегиональной неоднородностью, но некоторые случаи регистрируются за пределами этого периода [9].]. Отчетность о случаях может быть ежегодной в центральном нагорье, но в некоторых случаях периоды бездействия (отсутствие случаев) могут характеризовать годы. Однако заболевание может появиться и в прибрежных районах [7–8].
Поскольку чума остается серьезной проблемой общественного здравоохранения на Мадагаскаре, это исследование было проведено для лучшего понимания динамики чумы и борьбы с этим заболеванием в эндемичных районах. Цель данного исследования состоит в том, чтобы (1) описать эпидемиологические характеристики и динамику человеческой чумы в двух районах Центрального нагорья в период с 2006 по 2015 г. и (2) сравнить эпидемиологическую ситуацию с человеческой чумой в этих двух районах в течение одного и того же периода. временной период.
Цель данного исследования состоит в том, чтобы (1) описать эпидемиологические характеристики и динамику человеческой чумы в двух районах Центрального нагорья в период с 2006 по 2015 г. и (2) сравнить эпидемиологическую ситуацию с человеческой чумой в этих двух районах в течение одного и того же периода. временной период.
Методы
Области исследования
Район Амбоситра расположен в южной части центрального нагорья и включает 23 муниципалитета, подразделяющихся на 290 фоконтаны (самая маленькая административная единица на Мадагаскаре), и охватывает 3161 км 2 . Район Цироаномандиди расположен на среднем западе центрального нагорья; он состоит из 18 муниципалитетов, разделенных на 212 фоконтанов , и занимает площадь 10 199 км 2 . Оба района входят в состав географического треугольника эндемичных по чуме районов (рис. 1) в центральном нагорье или «чумного треугольника» [13, 14].
Рис. 1
1
Расположение изучаемых районов и чумного треугольника — Карта была составлена С. Ракотосамиманана с использованием бесплатного программного обеспечения Quantum GIS (QGIS) 3.4® с открытым исходным кодом
Полноразмерное изображение
Были выбраны эти два района потому что они принадлежат центральному горному району и потому что в районе Амбоситра была очень активная эндемическая вспышка чумы в 2000-х годах [10], а район Цироаномандиди в настоящее время является одним из основных регионов активных вспышек чумы [15].
Дизайн исследования
Это исследование основано на ретроспективном и сравнительном описательном анализе данных о зарегистрированных случаях чумы в период с 2006 по 2015 год в двух районах в центральном нагорье Мадагаскара.
База данных
Поскольку чума является заболеванием, подлежащим регистрации, в соответствии с Национальной программой борьбы с чумой (NPCP), все данные, касающиеся сообщений о случаях чумы на Мадагаскаре, централизованы в базе данных Центральной чумной лаборатории (CPL), которая управляется Institut Pasteur de Madagascar /Министерство здравоохранения. База данных содержит данные о случаях чумы, зарегистрированных в медицинских учреждениях в период с 1 января 2006 г. по 31 декабря 2015 г. в двух районах центрального нагорья. База данных содержит различную информацию, в том числе информацию о лицах, такую как адрес, возраст, пол, справочное учреждение здравоохранения, в котором зарегистрирован случай, дата начала заболевания (день/месяц/год), клиническая форма чумы (бубонная, легочная, септическая, и т.д.), статус пациента (живой или умерший), путешествие до сообщения о случае (да/нет), наличие мертвых крыс, наблюдаемых вблизи места сообщения о случае (да/нет), определение случая в соответствии с типом проведенные тесты и другие критерии (подозрение, вероятность, подтверждение).
База данных содержит данные о случаях чумы, зарегистрированных в медицинских учреждениях в период с 1 января 2006 г. по 31 декабря 2015 г. в двух районах центрального нагорья. База данных содержит различную информацию, в том числе информацию о лицах, такую как адрес, возраст, пол, справочное учреждение здравоохранения, в котором зарегистрирован случай, дата начала заболевания (день/месяц/год), клиническая форма чумы (бубонная, легочная, септическая, и т.д.), статус пациента (живой или умерший), путешествие до сообщения о случае (да/нет), наличие мертвых крыс, наблюдаемых вблизи места сообщения о случае (да/нет), определение случая в соответствии с типом проведенные тесты и другие критерии (подозрение, вероятность, подтверждение).
Всего в период с 2006 по 2015 г. в двух округах было зарегистрировано 840 случаев чумы.
Определение случая
клинико-эпидемиологические критерии и результаты испытаний биологических образцов [4, 10]:
Случай с подозрением на заболевание (S): все лица с клиническими признаками, указывающими на чуму, при благоприятном эпидемиологическом контексте.

Вероятный случай (P): любое лицо с подозрением на положительный результат одного из следующих тестов, экспресс-теста F1 (БДТ), серологического теста или ПЦР, и у которого выделение Y. pestis с помощью посева не проводилось или отрицательно.
Подтвержденный случай (C): любое лицо с подозрением на выделение Y. pestis по культуре, или наблюдается конверсия, или положительный ДЭТ и ПЦР.
Временной тренд заболеваемости чумой за исследуемый период в обоих районах
Анализ временных рядов был проведен на основе отклонения от среднего значения заболеваемости за десятилетие (DDMI) за данный месяц. DDMI представляет собой разницу между месячной заболеваемостью по сравнению со среднемесячной десятилетней заболеваемостью чумой в течение периода исследования.
Основываясь на демографических данных RGPH 2018 (последняя официальная перепись на Мадагаскаре датируется 1993 г. ), мы оценили количество людей в обоих округах в период с 2006 по 2015 г. (при ежегодном приросте населения Мадагаскара на уровне 2,9%). Мы рассчитали среднемесячную заболеваемость (количество случаев на 100 000 жителей) и среднее число случаев заболевания человека (P + C) чумой между изучаемыми периодами для каждого района. Затем мы оценили заболеваемость в месяц для каждого года периода исследования и разделили период исследования на 120 месяцев или 10 лет. Затем мы рассчитали среднемесячную десятилетнюю заболеваемость.
), мы оценили количество людей в обоих округах в период с 2006 по 2015 г. (при ежегодном приросте населения Мадагаскара на уровне 2,9%). Мы рассчитали среднемесячную заболеваемость (количество случаев на 100 000 жителей) и среднее число случаев заболевания человека (P + C) чумой между изучаемыми периодами для каждого района. Затем мы оценили заболеваемость в месяц для каждого года периода исследования и разделили период исследования на 120 месяцев или 10 лет. Затем мы рассчитали среднемесячную десятилетнюю заболеваемость.
Тренд DDMI проанализирован по районам с помощью линии линейной регрессии за исследуемый период. Ожидаемый DDMI y данного месяца определяется линией линейной регрессии, определяемой формулой y = ax + b, где.
y = ожидаемый DDMI для данного месяца,
x = DDMI предыдущего месяца,
a = коэффициент управляемости линии.
b = отсечение (константа).
Чтобы обнаружить сезонность в месячном DDMI, мы разделили временной ряд на четырехмесячные сезоны путем расчета скользящих средних.
Обработка и анализ данных
Обработка, управление базой данных и статистический анализ проводились с использованием программного обеспечения Microsoft Excel® и Stata 13®. Качественные переменные представлены в виде частот и/или долей. Для сравнения между двумя округами мы использовали критерий сравнения хи-квадрат или точный критерий Фишера, если это уместно, для качественных переменных. Для сравнения количественных переменных между двумя районами мы использовали критерий Стьюдента для независимых выборок. Порог значимости был установлен на уровне р < 0,05 .
Результаты
Характеристика всех зарегистрированных случаев чумы в обоих районах
Из 840 случаев, зарегистрированных в двух районах за отчетный период, примерно 33% (277/840) были подозрительными случаями (S), 28,4% ( 239/840) были вероятными случаями (P), а 38,6% (324/840) были подтвержденными случаями (C) (рис. 2).
Рис. 2
Подозреваемые, вероятные и подтвержденные случаи, регистрируемые ежегодно в двух районах с 2006 по 2015 год
Изображение в полный размер
С точки зрения демографических характеристик примерно 41% (341/840) заболевших составляли женщины. Возраст лиц был зарегистрирован в базе данных в 98,7% (829/840) случаев. Средний возраст зарегистрированных случаев составлял 12 лет.
Возраст лиц был зарегистрирован в базе данных в 98,7% (829/840) случаев. Средний возраст зарегистрированных случаев составлял 12 лет.
Из 563 вероятных и подтвержденных случаев (P + C) 4,4% (25/563) были случаями легочной чумы (PP), и примерно 91% (512/563) были случаями бубонной чумы (BP). Случаи с незарегистрированной клинической формой составляли 4,6% (26/563) от зарегистрированных случаев P + C.
Из 840 зарегистрированных случаев 838 имели информацию о наличии или отсутствии дохлых крыс вблизи жилища зарегистрированных больных. Сообщения о мертвых крысах составили почти 18% (150/838) зарегистрированных случаев. Сообщений о мертвых крысах в районе Цироаномандиди было значительно больше, чем в районе Амбоситра (19,9% против 9,5%; p = 0,002 ).
Возрастной диапазон и пол среди случаев P + C в обоих районах
Для обоих районов из 563 случаев P + C был зарегистрирован возраст 558 человек. Почти 41% лиц были женщинами (227/558). Наиболее представлена возрастная группа 10–19 лет. лет, что составило 35,8% (200/558) от общего числа случаев P + C за исследуемый период. Приблизительно 69% (387/558) случаев P + C были в возрасте < 19 лет, и чуть более 1% (7/558) были старше 60 лет. Демографические и эпидемиологические характеристики зарегистрированных случаев P + C по районам представлены в таблице 1.
лет, что составило 35,8% (200/558) от общего числа случаев P + C за исследуемый период. Приблизительно 69% (387/558) случаев P + C были в возрасте < 19 лет, и чуть более 1% (7/558) были старше 60 лет. Демографические и эпидемиологические характеристики зарегистрированных случаев P + C по районам представлены в таблице 1.
Таблица 1 Демографические и эпидемиологические характеристики зарегистрированных случаев Р + С по районам
Полная таблица
Возраст и пол заболевших Р + С по районам
Для района Амбоситра возраст был указан для всех 103 случаев P + C, и чуть более 47% (49/103) лиц были женщинами. На лиц в возрасте до 9 лет приходилось примерно 33% (34/103) от общего числа случаев P + C в этом районе. На лиц моложе 19 лет приходилось почти 61% (63/103) от общего числа случаев P + C, зарегистрированных в течение периода исследования (рис. 3A). Приблизительно 1% (1/103) случаев P + C были старше 60 лет.
Рис. 3
3
Подтвержденные и вероятные случаи чумы в разбивке по полу и 10-летним возрастным группам в Амбозитре ( A ) и Цироаномандиди ( B ), Мадагаскар, 2006–2015 гг. базу данных. Почти 39% (178/455) лиц были женщинами. На лиц моложе 19 лет приходилось примерно 71% (324/455) от общего числа случаев P + C в течение периода исследования. Кроме того, 37,5% (171/455) от общего числа случаев P + C были в возрасте от 10 до 19 лет.лет. Чуть более 1% P + C (6/455) были старше 60 лет (рис. 3B).
Значимых половых различий среди случаев P + C в любом районе в течение периода исследования не наблюдалось.
Клиническая форма P + C по округам
В округе Амбоситра примерно 81% (85/105) случаев P + C были случаями BP, а 9,5% (10/105) были случаями PP. 9,5% (10/105) составили недокументированные клинические случаи чумы (таблица 2).
Таблица 2. Случаи P + C на одну клиническую форму в обоих районах за изучаемый период
Полный размер таблицы
Для Цироаномандиди 93,2% (427/458) случаев P + C были случаями BP, 2,4% (11/458) были случаями PP и 4,4% (20/458) были клинически незарегистрированными случаями чумы (Таблица 2).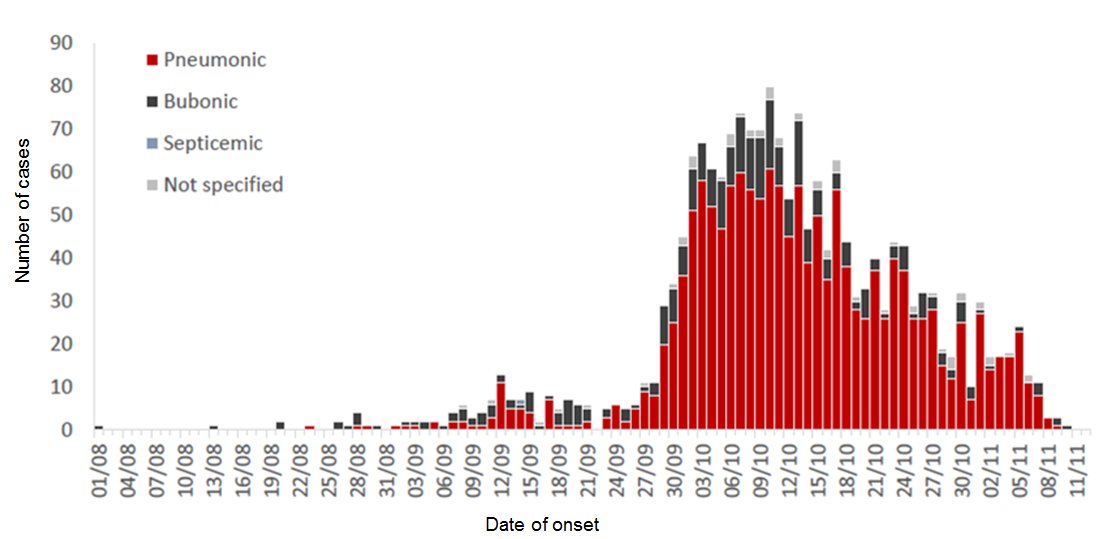
Клинические формы (BP и PP) случаев P + C значительно различались между двумя районами ( p < 0,001 ) для 533 случаев с зарегистрированными клиническими формами в течение периода исследования (таблица 2).
Ежегодно регистрируемые случаи по районам
Для обоих районов количество случаев менялось из года в год в течение изучаемого периода.
С 2006 по 2015 год в округе Амбоситра 18 из 23 муниципалитетов сообщили о случаях чумы P + C. Пик вероятных и подтвержденных случаев был зарегистрирован в 2007 г., когда было зарегистрировано 29 случаев (28 случаев BP и 1 случай PP), что составляет примерно 28% случаев P + C, зарегистрированных в этом районе с 2006 по 2015 год. 2010 год был период тишины в этом районе, так как не было зарегистрировано случаев P + C чумы; однако в том же году был зарегистрирован один подозрительный случай.
В округе Цироаноманди 16 из 17 муниципалитетов сообщили о случаях P + C за отчетный период. 2011 год был годом пика случаев P + C: 97 случаев (89 случаев PB, 3 случая PP и 5 незарегистрированных случаев), что составляет примерно 21% случаев P + C, зарегистрированных в течение исследуемого периода. Наименьшее количество случаев P + C было зарегистрировано в 2007 г.: 12 зарегистрированных случаев (примерно 3% от общего числа случаев P + C с 2006 по 2015 г. в этом районе), все из которых были BP.
Наименьшее количество случаев P + C было зарегистрировано в 2007 г.: 12 зарегистрированных случаев (примерно 3% от общего числа случаев P + C с 2006 по 2015 г. в этом районе), все из которых были BP.
Временной тренд DDMI случаев чумы в обоих районах за изучаемый период
В районе Амбоситра случаев чумы в июле не было зарегистрировано ни в один год изучаемого периода. Периодом затишья отмечен 2010 год перед возобновлением чумной активности в течение последнего квартала 2011 года. Незначительные изменения заболеваемости выявлены за февраль (2013 год), март (2014 и 2015 годы), июль (за весь исследуемый период) и октябрь (2007, 2008, 2013 и 2014–2015 годы).
С 2006 по 2015 г. в районе Амбоситра была выявлена тенденция к снижению DDMI случаев чумы (рис. 4А). Ожидаемый DDMI для данного месяца можно определить по уравнению y = − 0,0043x + 0,2871 для этого района.
Рис. 4
Временные тренды DDMI случаев чумы с 1 по 120 месяц в округах Амбоситра ( А ) и Цироаномандиди ( В ) — Легенда. Синяя кривая представляет DDMI; красная кривая представляет квартальные скользящие средние DDMI; пунктирная линия — линия линейной регрессии, показывающая тренд DDMI за исследуемый период
Синяя кривая представляет DDMI; красная кривая представляет квартальные скользящие средние DDMI; пунктирная линия — линия линейной регрессии, показывающая тренд DDMI за исследуемый период
Увеличить
Для района Цироаномандиди в изучаемый период сезон чумы обычно начинается в июле-сентябре каждого года, достигая пика в период с октября по декабрь. Заболеваний чумой в июне не было зарегистрировано ни в один год изучаемого периода. В этом районе за весь изучаемый период ДДМИ без существенных вариаций выявлялся в течение апреля (за 2006-2009 и 2011 гг.), июня (за весь период исследования) и декабря (2012 г.).
С 2006 по 2015 г. в районе Цироаномандиди в течение исследуемого периода выявлена незначительная тенденция к росту ДДМИ случаев чумы. DDMI для данного месяца для Цироаномандидского района можно определить по уравнению y = 0,0032x — 0,2062 (рис. 4Б).
Деление на четырехмесячные сезоны показало неравномерность DDMI за весь изучаемый период в обоих районах.
DDMI в обоих районах не следовал одной и той же тенденции в течение одного и того же периода.
Обсуждение
Хотя первые случаи человеческой чумы появились на Мадагаскаре в 1898 году, чума до сих пор ежегодно поражает сотни людей, особенно в центральных горных районах, где она является эндемичной. Мы провели сравнительное описательное исследование, проанализировав эпидемиологические данные о чуме в двух эндемичных районах центрального нагорья Мадагаскара за 10-летний период. Результаты исследования показали различия в эпидемиологической характеристике динамики чумы человека в двух районах в изучаемый период.
Для двух исследованных районов в течение изучаемого десятилетия почти 67% случаев чумы были либо вероятными, либо подтвержденными (P + C). Это выше, чем количество случаев P + C, зарегистрированных в других странах, например, в Уганде в период с 2008 по 2016 г., где случаи P + C составляли 46% от общего числа случаев [16]. В случае Мадагаскара в период с 1998 по 2016 год на случаи P + C приходилось 44% от общего числа зарегистрированных случаев чумы у людей. Это различие в пропорциях P + C можно объяснить тем, что два исследованных района были очагами чумы человека на Мадагаскаре в изучаемый период [17]. Это говорит о том, что, несмотря на отсутствие случаев чумы в нескольких районах Мадагаскара, некоторые районы влияют на средний показатель по стране. В эндемичных районах, участвовавших в нашем исследовании, доля случаев чумы была выше, чем в среднем по стране между 1998 и 2016 [17]. Доля случаев P + C в обоих районах составила почти 33% от общего числа зарегистрированных случаев.
Это различие в пропорциях P + C можно объяснить тем, что два исследованных района были очагами чумы человека на Мадагаскаре в изучаемый период [17]. Это говорит о том, что, несмотря на отсутствие случаев чумы в нескольких районах Мадагаскара, некоторые районы влияют на средний показатель по стране. В эндемичных районах, участвовавших в нашем исследовании, доля случаев чумы была выше, чем в среднем по стране между 1998 и 2016 [17]. Доля случаев P + C в обоих районах составила почти 33% от общего числа зарегистрированных случаев.
Большинство случаев P + C, зарегистрированных в обоих округах, были у лиц моложе 19 лет, что аналогично большинству стран Африки к югу от Сахары [16, 18, 19], где широко распространена чума человека. Эта характеристика также наблюдалась в эпидемиологических исследованиях чумы на Мадагаскаре [12,13,14,15,16,17] и во всем мире [20]. Это можно объяснить социокультурными практиками и поведением людей этой возрастной группы. Действительно, ряд авторов объясняют этот факт разницей подверженности этих лиц риску заболевания чумой для разных возрастных категорий и в зависимости от пола, особенно в сельской местности в связи с сельскохозяйственной деятельностью [20]. Поскольку сельские районы центрального нагорья часто представляют собой районы с развитой практикой ведения сельского хозяйства, лица моложе 19 летлет чаще требуются для работы в поле, чем люди в других возрастных группах [21, 22]. Эти факты также наблюдались в районах эндемичности чумы в странах Африки к югу от Сахары [23, 24].
Поскольку сельские районы центрального нагорья часто представляют собой районы с развитой практикой ведения сельского хозяйства, лица моложе 19 летлет чаще требуются для работы в поле, чем люди в других возрастных группах [21, 22]. Эти факты также наблюдались в районах эндемичности чумы в странах Африки к югу от Сахары [23, 24].
По клиническим формам случаи бубонной чумы (БЧ) составляли 91% случаев Р + С в обоих районах за изучаемый период. Легочная чума (ПП) составляла 4% случаев Р + С за тот же период. Эти пропорции отличаются от случаев БП, зарегистрированных, например, в Демократической Республике Конго (ДРК). В ДРК BP и PP представляли 79и 9%, соответственно, зарегистрированных случаев в период с 2004 по 2014 год [25]. Однако доли BP в двух округах не отличались от доли BP на Мадагаскаре в период с 1998 по 2016 год. Эта национальная доля в 90% также является средней долей BP в Зимбабве согласно исследованию, проведенному между 1974 и 2018 годами. 26]. На уровне двух исследованных районов, по нашим результатам, наблюдалась значительная разница в клинических случаях, зарегистрированных в течение изучаемого периода времени. Это говорит о том, что среди населения двух разных районов центрального нагорья заболевание развивается по-разному. Это может свидетельствовать о разнице в поведенческих факторах населения по отношению к чуме между двумя районами. В районе Амбоситра доля случаев ПП была выше, чем в районе Цироаномандиди. Это можно объяснить тем, что поведение больных чумой, вероятно, различается между двумя районами. Это может повлиять на задержки в лечении пациентов и способствовать увеличению числа случаев БП, которые переходят в ПП, в районе Амбоситра за изучаемый период.
Это говорит о том, что среди населения двух разных районов центрального нагорья заболевание развивается по-разному. Это может свидетельствовать о разнице в поведенческих факторах населения по отношению к чуме между двумя районами. В районе Амбоситра доля случаев ПП была выше, чем в районе Цироаномандиди. Это можно объяснить тем, что поведение больных чумой, вероятно, различается между двумя районами. Это может повлиять на задержки в лечении пациентов и способствовать увеличению числа случаев БП, которые переходят в ПП, в районе Амбоситра за изучаемый период.
Эти различные ситуации в эпидемиологическом проявлении чумы человека в двух районах центрального нагорья со средней высотой над уровнем моря более 800 м также могут быть объяснены различными биогеографическими характеристиками между этими двумя районами. Действительно, хотя эти районы находятся в районе, известном как центральное нагорье, эти два района различаются как по климату, так и по встречающейся в них растительности. Поскольку чума является в первую очередь зоонозом, воздействие чумы на человека зависит от экологических и климатических факторов, которые приводят инфицированных крыс и их блох к контакту с людьми [24, 27, 28, 29].,30]. Социально-политические обстоятельства также могли способствовать занижению сведений о случаях чумы на Мадагаскаре [31]. Отсутствие случаев в Амбозитре в 2009 г. можно объяснить развитием социально-политического кризиса на Мадагаскаре. С этой целью к этому наблюдению можно добавить трудности, вызванные отсутствием логистики или материалов, а также географической удаленностью или отсутствием выхода к морю некоторых районов, что делает невозможным отправку биологических образцов в Центральную чумную лабораторию, расположенную в столице [10].
Поскольку чума является в первую очередь зоонозом, воздействие чумы на человека зависит от экологических и климатических факторов, которые приводят инфицированных крыс и их блох к контакту с людьми [24, 27, 28, 29].,30]. Социально-политические обстоятельства также могли способствовать занижению сведений о случаях чумы на Мадагаскаре [31]. Отсутствие случаев в Амбозитре в 2009 г. можно объяснить развитием социально-политического кризиса на Мадагаскаре. С этой целью к этому наблюдению можно добавить трудности, вызванные отсутствием логистики или материалов, а также географической удаленностью или отсутствием выхода к морю некоторых районов, что делает невозможным отправку биологических образцов в Центральную чумную лабораторию, расположенную в столице [10].
Отклонение от средней десятилетней заболеваемости (DDMI) случаев чумы не менялось одинаковым образом в двух центрально-горных округах в период с 2006 по 2015 гг. Тенденция DDMI в округе Цироаномандиди несколько увеличилась, а тенденция немного уменьшилась в районе Амбозитра.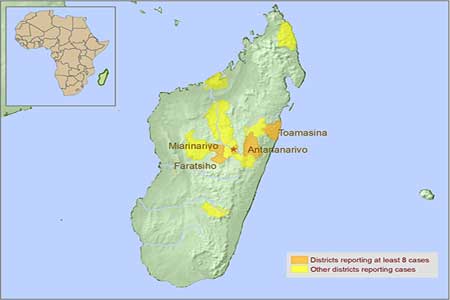 Пик сезона чумы обычно начинался в июле и августе в районе Цироаномандиди в изучаемый период, тогда как в районе Амбоситра высокий сезон чумы варьировал от года к году. В течение изучаемого периода в районе Амбоситра был год, когда не было зарегистрировано случаев чумы (тихий период), в то время как в районе Цироаномандиди случаи чумы регистрировались во все изучаемые годы. DDMI для обоих районов были нерегулярными и варьировались от года к году. Эти различия в контексте и тенденциях DDMI можно объяснить природно-климатическими факторами (явление Эль-Ниньо). Этот факт был предложен Креппель и ее командой, которые подчеркнули взаимосвязь между климатическими колебаниями, вызванными явлениями ENSO (Эль-Ниньо, Южное колебание), и заболеваемостью людей чумой на Мадагаскаре [32]. ЭНЮК может по-разному влиять на микроклимат центрального высокогорья и, таким образом, влиять на случаи заболевания людей чумой. На Мадагаскаре было проведено очень мало или вообще не проводилось исследований влияния других факторов на заболеваемость чумой.
Пик сезона чумы обычно начинался в июле и августе в районе Цироаномандиди в изучаемый период, тогда как в районе Амбоситра высокий сезон чумы варьировал от года к году. В течение изучаемого периода в районе Амбоситра был год, когда не было зарегистрировано случаев чумы (тихий период), в то время как в районе Цироаномандиди случаи чумы регистрировались во все изучаемые годы. DDMI для обоих районов были нерегулярными и варьировались от года к году. Эти различия в контексте и тенденциях DDMI можно объяснить природно-климатическими факторами (явление Эль-Ниньо). Этот факт был предложен Креппель и ее командой, которые подчеркнули взаимосвязь между климатическими колебаниями, вызванными явлениями ENSO (Эль-Ниньо, Южное колебание), и заболеваемостью людей чумой на Мадагаскаре [32]. ЭНЮК может по-разному влиять на микроклимат центрального высокогорья и, таким образом, влиять на случаи заболевания людей чумой. На Мадагаскаре было проведено очень мало или вообще не проводилось исследований влияния других факторов на заболеваемость чумой.
Помимо этого, различия в эпидемиологическом контексте в отношении человеческой чумы в двух центральных высокогорных районах также можно объяснить географическими характеристиками двух районов. Район Цироаномандиди больше по площади, чем район Амбоситра. Этот факт может иметь последствия для борьбы с эпидемиями чумы среди людей, поскольку территория велика. Району Амбоситра способствует близость инфраструктуры здравоохранения к населению, потому что это более густонаселенный и меньший район, чем Цироаномандиди. С другой стороны, в Цироаномандиди площадь поверхности больше, а район менее густонаселен, медицинские учреждения расположены дальше от населения. Пространственный контроль в кампаниях по борьбе с хозяевами и переносчиками чумы также может быть определяющим фактором в районе Амбозитра из-за его площади. Тем не менее, ограниченные знания о чуме населения в двух районах могут играть роль в том, что случаи чумы не регистрируются. Тем не менее, теоретически люди, живущие в эндемичных по чуме районах, могли легко распознавать признаки чумы [28].
Заключение
Эпидемиологические характеристики человеческой чумы в двух центральных высокогорных районах предполагают новый подход к борьбе с чумой. Эпидемиологические условия различаются между районами одной и той же эндемичной области. Трудно искоренить чуму или другие болезни, если усилия по борьбе с ними часто игнорируются или не поддерживаются. Стратегии вмешательства должны быть адаптированы к местным и культурным особенностям изучаемых территорий в отношении чумы и других болезней. Таким образом, учет конкретных биогеографических, социокультурных и поведенческих особенностей различных районов, эндемичных по чуме, может улучшить результаты борьбы с этим заболеванием на Мадагаскаре. Например, люди, живущие в районах, эндемичных по человеческой чуме, должны быть в состоянии легко распознать признаки чумы, если они обладают достаточными знаниями об этих признаках. Это можно улучшить за счет проведения частых информационных кампаний в эндемичных районах. Эти кампании необходимо будет адаптировать в соответствии со знаниями населения о чуме. Действительно, мы провели исследование знаний, отношения и практики (KAP) [33] о чуме среди населения этих двух районов (Амбоситра и Цироаномандиди). Эта статья KAP показала, что знания людей о чуме неоднородны в зависимости от районов.
Действительно, мы провели исследование знаний, отношения и практики (KAP) [33] о чуме среди населения этих двух районов (Амбоситра и Цироаномандиди). Эта статья KAP показала, что знания людей о чуме неоднородны в зависимости от районов.
Кроме того, установление децентрализованного управления чумной борьбой с распределением материальных, человеческих и финансовых ресурсов в соответствии с реальными потребностями органов здравоохранения (в зависимости от реальных эпидемиологических, социально-демографических и социокультурных условий) способствовало бы улучшению ситуации с чумой на различные административные уровни на Мадагаскаре. Другие исследования связи между поведением человека и сохранением чумы на Мадагаскаре также могут дать более полное представление о динамике болезни на острове и аналогичных заболеваний во всем мире.
Доступность данных и материалов
Наборы данных, созданные и/или проанализированные в ходе текущего исследования, не являются общедоступными, но доступны по запросу соответствующему автору.
Сокращения
- БП:
Бубонная чума
- ДДМИ:
Отклонение от среднего значения заболеваемости за десять лет
- ЭНСО:
Эль-Ниньо Южное колебание
- КАП:
Знания, отношение и практика
- ПП:
Легочная чума
- СР:
Соотношение полов
- ВОЗ:
Всемирная организация здравоохранения
Ссылки
Stenseth NC, Atshabar BB, Begon M, Belmain SR, Bertherat E, Carniel E, et al.
 Чума: прошлое, настоящее и будущее. ПЛОС Мед. 2008;5(1):9–13.
Чума: прошлое, настоящее и будущее. ПЛОС Мед. 2008;5(1):9–13.Артикул
Google ученый
Abbott RC, Rocke TE. Чума: US Geol Surv Circ. 2012;1372:79.
Google ученый
Bertherat E. Чума во всем мире. Wkly Epidemiol Rec. 2019;94(25):289–92.
Google ученый
ВОЗ. Чума в мире, 2010-2015 гг. Wkly Epidemiol Rec. 2016;8(91):89–104.
Мид PS. Чума на Мадагаскаре — трагическая возможность для улучшения здоровья населения. N Engl J Med. 2017;378(2):106–8. https://doi.org/10.1056/NEJMp1713881.
Артикул
пабмедGoogle ученый
Рубини М. Новые патогены: чума на Мадагаскаре. Эдориум J Infect Dis. 2015; 2:1–3.
Google ученый
«>Boisier P, Rasolomaharo M, Ranaivoson G, Rasoamanana B, Rakoto L, Andrianirina Z, et al. Городская эпидемия бубонной чумы в Махадзанге: эпидемиологические аспекты. Тропикал Мед Инт Здоровье. 1997;2(5):422–5. https://doi.org/10.1111/j.1365-3156.1997.tb00163.x.
КАС
СтатьяGoogle ученый
Brygoo ER. Эпидемиология чумы на Мадагаскаре. Arch Inst Pasteur Madagascar. 1966; 35 (39–11): 9–149.
Google ученый
«>Нгуен В.К., Парра-Рохас С., Эрнандес-Варгас Э.А. Вспышка чумы на Мадагаскаре в 2017 г.: описание данных и моделирование эпидемии. Эпидемии. 2018;25:20–5. https://doi.org/10.1016/j.epidem.2018.05.001.
Артикул
пабмедGoogle ученый
Рандреманана Р., Андрианивоариманана В., Николай Б., Рамасиндразана Б., Пайро Дж., Бош К.А. и др. Эпидемиологические характеристики городской эпидемии чумы на Мадагаскаре, август – ноябрь 2017 г.: отчет о вспышке. Ланцет Infect Dis. 2019;19(5):537–45. https://doi.org/10.1016/S1473-3099(18)30730-8.
Артикул
пабмед
ПабМед ЦентральныйGoogle ученый
«>Шанто С., Рацифасоаманана Л., Расоаманана Б., Рахалисон Л., Рандриамбелосоа Дж., Ру Дж. и др. Чума, вновь возникающая болезнь на Мадагаскаре. Эмердж Инфекция Дис. 1998;4(1):101–4. https://doi.org/10.3201/eid0401.980114.
КАС
Статья
пабмед
ПабМед ЦентральныйGoogle ученый
Rakotoarisoa A, Ramihangihajason T, Ramarokoto C, Rahelinirina S, Halm A, Piola P, et al. Расследование вспышки бубонной чумы в эндемичном районе Цироаномандиди, Мадагаскар, октябрь 2014 г. J Case Rep Stud. 2016;5(1):103.
Google ученый
Forrester JD, Apangu T, Griffith K, Acayo S, Yockey B, Kaggwa J, et al.
 Модели человеческой чумы в Уганде, 2008–2016 гг. Эмердж Инфекция Дис. 2017;23(9): 1517–21. https://doi.org/10.3201/eid2309.170789.
Модели человеческой чумы в Уганде, 2008–2016 гг. Эмердж Инфекция Дис. 2017;23(9): 1517–21. https://doi.org/10.3201/eid2309.170789.Артикул
пабмед
ПабМед ЦентральныйGoogle ученый
Андрианайвоариманана В., Пиола П., Вагнер Д., Ракотоманана Ф., Махериниана В., Андрианалиманана С. и др. Тенденции человеческой чумы, Мадагаскар, 1998–2016 гг. Эмердж Инфекция Дис. 2019;25(2):220–8. https://doi.org/10.3201/eid2502.171974.
Артикул
пабмед
ПабМед ЦентральныйGoogle ученый
Neerinckx S, Bertherat E, Leirs H. Распространенность чумы среди людей в Африке: обзор с 1877 по 2008 год. Trans R Soc Trop Med Hyg. 2010;104(2):97–103. https://doi.org/10.1016/j.trstmh.2009.07.028.
Артикул
пабмедGoogle ученый
ВОЗ. Мировое распределение природных очагов чумы по состоянию на март 2016 г.
 с. 2016.
с. 2016.Поллитцер Р. Чума. ВОЗ, моногр. 1954 г. (Сер. № 22).
Google ученый
Duplantier JM, Duchemin JB, Chanteau S, Carniel E. От недавних уроков малагасийских очагов к глобальному пониманию факторов, связанных с повторным появлением чумы. Вет рез. 2005;36(3):437–53. https://doi.org/10.1051/vetres:2005007.
Артикул
пабмедGoogle ученый
Duplantier JM, Duchemin JB, Chanteau S, Carniel E. Проблема грызунов на Мадагаскаре: сельскохозяйственные вредители и угроза здоровью человека, Экологическая борьба с грызунами Канберра, Австралия: Австралийский центр международных сельскохозяйственных исследований; 1999. с. 441–59.
Google ученый
Килонзо Б.С., Мвена ЗСК, Мачангу Р.С., Мбисе Т.Дж. Предварительные наблюдения за факторами, ответственными за длительную персистенцию и продолжающиеся вспышки чумы в округе Лушото, Танзания.
 Acta Trop. 1997;68(2):215–27. https://doi.org/10.1016/S0001-706X(97)00096-X.
Acta Trop. 1997;68(2):215–27. https://doi.org/10.1016/S0001-706X(97)00096-X.КАС
Статья
пабмедGoogle ученый
Манометр КЛ. Факторы, влияющие на распространение и поддержание чумы. Adv Exp Med Biol. 2012;954:79–93. https://doi.org/10.1007/978-1-4614-3561-7_11.
КАС
Статья
пабмедGoogle ученый
Абеди А.А., Шако Дж.К., Годарт Дж., Судре Б., Илунга Б.К., Би Шамамба С.К. и др. Экологические особенности очагов чумы в Демократической Республике Конго, 2004–2014 гг. Эмердж Инфекция Дис. 2018;24(2):210–20. https://doi.org/10.3201/eid2402.160122.
Артикул
пабмед
ПабМед ЦентральныйGoogle ученый
Муниенима А., Зимба М., Нхиватива Т., Барсон М. Чума в Зимбабве с 1974 по 2018 год: обзорная статья. PLoS Negl Trop Dis.
 2019;13(11):1-17.
2019;13(11):1-17.Lucaccioni H, Granjon L, Dalecky A, Fossati O, Le Fur J, Duplantier J-M, et al. От географии человека к биологическим вторжениям: распространение черных крыс на изменяющемся юго-востоке Сенегала. ПЛОС Один. 2016;11(9):1–16.
Артикул
Google ученый
Манн Дж.М., Мартоне В.Дж., Бойс Дж.М., Кауфманн А.Ф., Барнс А.М., Вебер Н.С. Эндемическая чума человека в Нью-Мексико: факторы риска, связанные с инфекцией. J заразить Dis. 1979; 140(3):397–401. https://doi.org/10.1093/infdis/140.3.397.
КАС
Статья
пабмедGoogle ученый
Ньиренда С.С., Ханг’омбе Б.М., Мачангу Р., Мванза Дж., Килонзо Б.С. Выявление факторов риска, связанных с передачей чумы в восточной части Замбии. Am J Trop Med Hyg. 2017;97(3):826–30. https://doi.org/10.4269/ajtmh.16-0990.
Артикул
пабмед
ПабМед ЦентральныйGoogle ученый
«>Handschumacher P, Duplantier J-M, Chanteau S. Возрождение чумы на Мадагаскаре: столетие болезни в истории и экологии. Espaces Popul Soc. 2000;2:195–208.
Артикул
Google ученый
Креппель К., Аминаде С., Телфер С., Раджерисон М., Рахалисон Л., Морс А. и др. Нестационарная связь между глобальными климатическими явлениями и заболеваемостью людей чумой на Мадагаскаре. PLoS Negl Trop Dis. 2014;8(10):13.
Артикул
Google ученый
«>
Boisier P, Rahalison L, Rasolomaharo M, Ratsitorahina M, Mahafaly M, Razafimahefa M, et al. Эпидемиологические особенности 4 последовательных ежегодных вспышек бубонной чумы в Махадзанге, Мадагаскар. Эмердж Инфекция Дис. 2002;8(3):311–5. https://doi.org/10.3201/eid0803.010250.
Артикул
пабмед
ПабМед Центральный
Google ученый
Шанто С., Рациторахина М., Рахалисон Л., Расоаманана Б., Чан Ф., Буазье П. и др. Текущая эпидемиология чумы человека на Мадагаскаре. микробы заражают. 2000;2(1):25–31. https://doi.org/10.1016/S1286-4579(00)00289-6.
КАС
Статья
пабмед
Google ученый
Neerinckx V, Kreppel K, Nohal E, Duplantier J-M, Carniel E, Rajerison M, et al. Понимание устойчивости очагов чумы на Мадагаскаре. PLoS Negl Trop Dis. 2013;7(11):1–8.
Google ученый
Ривьер-Синнамонд А., Сантандрё А., Лухан А., Мертенс Ф., Эспиноза Х.О., Карпио Ю. и др. Выявление социальных и экологических детерминант эндемичности чумы в Перу: выводы из тематического исследования в Ascope, La Libertad. Общественное здравоохранение BMC. 2018;18(1):220. https://doi.org/10.1186/s12889-018-5062-0.
Артикул
пабмед
ПабМед Центральный
Google ученый
Ракотосамиманана С., Ракотоариманана Ф.Дж., Рахариманга В., Тальони Ф., Рамамонджисоа Дж., Рандреманана Р.В. и др. Влияние социально-пространственных детерминант на знания, отношение и практику, связанные с чумой, у населения, проживающего в эндемичных районах центрального нагорья, Мадагаскар. Общественное здравоохранение BMC. 2021 г. https://doi.org/10.1186/s12889-021-11101-3.
Скачать ссылки
Благодарности
Мы хотели бы поблагодарить Центральную чумную лабораторию за предоставление нам данных. Мы также благодарим Университет Реюньона за грант на использование службы редактирования научного языка.
Финансирование
Неприменимо.
Информация об авторе
Авторы и организации
Институт Пастера Мадагаскара, Антананариву, Мадагаскар
Ситрака Ракотосамиманана, Дауда Касси, Фанджасоа Ракотоманана Радж Миноарисоа
Université d’Antananarivo, Antananarivo, Madagascar
Sitraka Rakotosamimanana & Josélyne Ramamonjisoa
Université de La Réunion, La Réunion, France
Sitraka Rakotosamimanana & François Taglioni
Centre de Coopération Internationale en Recherche Agronomique pour le Développement, CIRAD UMR ASTRE, Antananarivo, Madagascar
Daouda Kassie
ASTRE, Университет Монпелье, CIRAD, INRAE, Монпелье, Франция
Daouda Kassie
Авторы
- Sitraka Rakotosamimanana
Просмотр публикаций автора
Вы также можете искать этого автора в
PubMed Google Scholar - Daouda Kassie
Просмотр публикаций автора
Вы также можете искать этого автора в
PubMed Google Scholar - François Taglioni
Просмотр публикаций автора
Вы также можете искать этого автора в
PubMed Google Академия - Josélyne Ramamonjisoa
Просмотр публикаций автора
Вы также можете искать этого автора в
PubMed Google Scholar - Fanjasoa Rakotomanana
Просмотр публикаций автора
Вы также можете искать этого автора в
PubMed Google Scholar - Minoarisoa Rajerison
Просмотр публикаций автора
Вы также можете искать этого автора в
PubMed Google Академия
Взносы
MR, FR, SR задумали и разработали исследование. SR вылечил данные. Все авторы участвовали в анализе, обсуждении и интерпретации результатов. MR и SR обобщили анализ и написали первый черновик рукописи, а DK, FT, JR критически рассмотрели рукопись. Все авторы прочитали, внесли свой вклад и одобрили окончательный вариант рукописи.
SR вылечил данные. Все авторы участвовали в анализе, обсуждении и интерпретации результатов. MR и SR обобщили анализ и написали первый черновик рукописи, а DK, FT, JR критически рассмотрели рукопись. Все авторы прочитали, внесли свой вклад и одобрили окончательный вариант рукописи.
Автор, ответственный за переписку
Ситрака Ракотосамиманана.
Декларация этики
Утверждение этики и согласие на участие
Протокол данного исследования получил одобрение Комитета по этике Министерства здравоохранения Республики Мадагаскар (уведомление № 50-MSAN/EC от 26 апреля 2016 г.).
Согласие на публикацию
Неприменимо.
Конкурирующие интересы
Авторы заявляют об отсутствии конкурирующих интересов.
Дополнительная информация
Примечание издателя
Springer Nature остается нейтральной в отношении юрисдикционных претензий в опубликованных картах и институциональной принадлежности.
Права и разрешения
Открытый доступ Эта статья находится под лицензией Creative Commons Attribution 4. 0 International License, которая разрешает использование, совместное использование, адаптацию, распространение и воспроизведение на любом носителе или в любом формате, при условии, что вы укажете соответствующую ссылку на оригинальный автор(ы) и источник, предоставьте ссылку на лицензию Creative Commons и укажите, были ли внесены изменения. Изображения или другие сторонние материалы в этой статье включены в лицензию Creative Commons на статью, если иное не указано в кредитной строке материала. Если материал не включен в лицензию Creative Commons статьи, а ваше предполагаемое использование не разрешено законом или выходит за рамки разрешенного использования, вам необходимо получить разрешение непосредственно от правообладателя. Чтобы просмотреть копию этой лицензии, посетите http://creativecommons.org/licenses/by/4.0/. Отказ Creative Commons от права на общественное достояние (http://creativecommons.org/publicdomain/zero/1.0/) применяется к данным, представленным в этой статье, если иное не указано в кредитной линии данных.
0 International License, которая разрешает использование, совместное использование, адаптацию, распространение и воспроизведение на любом носителе или в любом формате, при условии, что вы укажете соответствующую ссылку на оригинальный автор(ы) и источник, предоставьте ссылку на лицензию Creative Commons и укажите, были ли внесены изменения. Изображения или другие сторонние материалы в этой статье включены в лицензию Creative Commons на статью, если иное не указано в кредитной строке материала. Если материал не включен в лицензию Creative Commons статьи, а ваше предполагаемое использование не разрешено законом или выходит за рамки разрешенного использования, вам необходимо получить разрешение непосредственно от правообладателя. Чтобы просмотреть копию этой лицензии, посетите http://creativecommons.org/licenses/by/4.0/. Отказ Creative Commons от права на общественное достояние (http://creativecommons.org/publicdomain/zero/1.0/) применяется к данным, представленным в этой статье, если иное не указано в кредитной линии данных.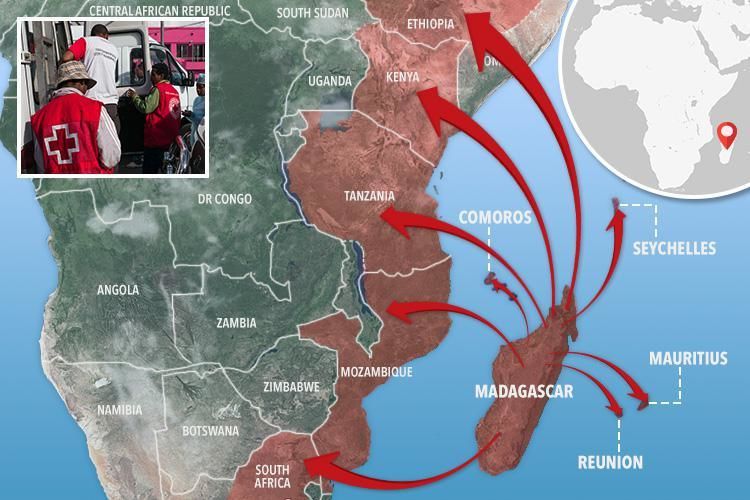
Перепечатки и разрешения
Об этой статье
Вспышка чумы на Мадагаскаре — Обсерватория по вспышкам
Хотя чума является эндемическим заболеванием на Мадагаскаре, в ряде регионов периодически возникают вспышки, что создает серьезные пробелы в способности системы здравоохранения реагировать на другие угрозы. В частности, поскольку страна стремится снизить нагрузку COVID-19 на эти службы, угроза чумы в целом (т. е. на эндемическом уровне) или вспышка, вызывающая всплеск заболеваемости, создает дополнительные проблемы для предотвращения распространения обоих заболеваний. . Итаси и Верхняя Матсиатра, два неграничных региона на Мадагаскаре, в настоящее время сообщают о новых случаях легочной чумы. Хотя чума не нова для Мадагаскара, текущая вспышка вызывает беспокойство из-за его непосредственной близости и связанных с этим поездок между регионом Итаси и столицей. Международный аэропорт расположен в столице Антананариву, что повышает вероятность распространения вспышки на другие страны. В выпуске «Вспышка в четверг» на этой неделе будет рассмотрена текущая вспышка легочной чумы в регионах Итаси и Верхняя Матсиатра, меры реагирования на вспышку в стране и инвестиции в будущую разработку вакцины.
В выпуске «Вспышка в четверг» на этой неделе будет рассмотрена текущая вспышка легочной чумы в регионах Итаси и Верхняя Матсиатра, меры реагирования на вспышку в стране и инвестиции в будущую разработку вакцины.
Справочная информация
Вспышка Четверг недавно освещал вспышку чумы в Демократической Республике Конго и историю легочной и бубонной чумы в ДРК, а также в других эндемичных странах, включая Мадагаскар. В 2017 году на Мадагаскаре произошла крупная вспышка чумы: менее чем за три месяца было выявлено более 1800 случаев с подозрением на заболевание и зарегистрировано 127 случаев смерти. По состоянию на 6 октября 2017 года ВОЗ предоставила 1,2 миллиона антибиотиков и поддержку в виде материалов (например, СИЗ), обучения, ориентированного на сообщества, и 1,5 миллиона долларов США для правительства Мадагаскара на методы сдерживания для предотвращения дальнейшего распространения болезни.
Чума – это бактериальное зоонозное заболевание, которое может передаваться человеку через укусы инфицированных блох или вдыхание бактерий Yersinia pestis . После заражения у чумы есть инкубационный период от 1 до 7 дней, прежде чем могут появиться симптомы. Наиболее распространенные симптомы включают лихорадку, озноб, боли в теле, тошноту и рвоту, общую слабость, также известные как гриппоподобные симптомы. При легочной чуме без своевременного лечения заболевание почти всегда заканчивается летальным исходом. Лабораторные тесты используются для подтверждения случаев подозрения на чуму. Экспресс-тест в месте оказания медицинской помощи также может быть выполнен для проверки на Бактериоспецифический антиген Y. pestis .
После заражения у чумы есть инкубационный период от 1 до 7 дней, прежде чем могут появиться симптомы. Наиболее распространенные симптомы включают лихорадку, озноб, боли в теле, тошноту и рвоту, общую слабость, также известные как гриппоподобные симптомы. При легочной чуме без своевременного лечения заболевание почти всегда заканчивается летальным исходом. Лабораторные тесты используются для подтверждения случаев подозрения на чуму. Экспресс-тест в месте оказания медицинской помощи также может быть выполнен для проверки на Бактериоспецифический антиген Y. pestis .
Текущие рекомендации по лечению чумы включают быструю диагностику с помощью лабораторных исследований, используемых для выявления присутствия Y. pestis , с последующим назначением антибиотиков. Однако этот диагностический процесс занимает около 4 дней, что замедляет назначение лечения. Общие рекомендации по профилактике включают в себя избегание тесного контакта с животными для предотвращения укусов блох и избегание лиц, инфицированных легочной чумой.
Обзор текущей вспышки
29 августа 2021 г. органы здравоохранения медицинского округа Аривонимамо, регион Итаси, получили предупреждение о группе случаев легочной чумы. На Мадагаскаре из-за его большой высоты распространенность бактерий Y. pestis повышена. Как только появляются случаи бубонной чумы, они неизбежно приводят к случаям легочной чумы из-за высокой трансмиссивности при вдыхании инфицированных капель воздуха. Общие факторы, способствующие распространению респираторных заболеваний, включают плохие жилищные условия, бедность, плохие санитарные условия и миграционный образ жизни. По состоянию на 26 сентября 2021 г. зарегистрировано 40 подозрительных случаев. В регионе Итаси 8 из 30 подтвержденных случаев чумы умерли в период с 1 по 26 сентября 2021 г .; летальность 20%. Возрастной диапазон среди подозреваемых и подтвержденных случаев колебался от 3 до 74 лет, при этом случаи примерно равномерно распределялись среди мужчин и женщин. 1064 человека были отнесены к группе риска из-за тесного контакта с подтвержденным или умершим случаем. Соотношение легочной и бубонной чумы среди подтвержденных случаев показало, что у большинства была легочная чума со смертельным исходом, поражающая легкие.
1064 человека были отнесены к группе риска из-за тесного контакта с подтвержденным или умершим случаем. Соотношение легочной и бубонной чумы среди подтвержденных случаев показало, что у большинства была легочная чума со смертельным исходом, поражающая легкие.
Продолжающийся штамм пандемии COVID-19 делает нынешнюю вспышку на Мадагаскаре еще более сложной задачей для Министерства здравоохранения. Самыми большими препятствиями являются ошибочный диагноз, ведущий к задержке соответствующего лечения антибиотиками, и неадекватные возможности инфраструктуры здравоохранения. В ответ министерство здравоохранения Мадагаскара разработало Национальную стратегию профилактики чумы и борьбы с ней, основное внимание в которой уделяется эпиднадзору за подозрительными случаями и их близкими контактами, а также борьбе с переносчиками с использованием инсектицидов.
Реагирование
Руководители здравоохранения на местном и общинном уровне реагируют на эту вспышку легочной чумы под наблюдением и при помощи Министерства здравоохранения, Мадагаскарского института Пастера, ВОЗ и их партнерских организаций. Все подозрительные случаи проверяются, а лабораторные образцы отправляются для обработки в Институт Пастера. По состоянию на 15 сентября 2021 г. 1064 человека из группы риска получили химиопрофилактику котримоксазолом или доксициклином в качестве лечения в случае, если человек был инфицирован в результате тесного контакта с подтвержденный или умерший случай. Также использовались немедикаментозные подходы, включая отслеживание контактов и наблюдение за животными для контроля наличия блох. Одновременно использовались методы борьбы с переносчиками, чтобы избавить сообщество от обычных мест размножения блох, в частности, борьба с блохами, а затем борьба с мелкими животными. Методы укрепления здоровья включали поощрение людей к регулярной дезинфекции мест общего пользования и отслеживанию распространенных симптомов чумы. Еще одним важным реализованным аспектом было обучение населения безопасным, приемлемым с культурной точки зрения методам захоронения.
Все подозрительные случаи проверяются, а лабораторные образцы отправляются для обработки в Институт Пастера. По состоянию на 15 сентября 2021 г. 1064 человека из группы риска получили химиопрофилактику котримоксазолом или доксициклином в качестве лечения в случае, если человек был инфицирован в результате тесного контакта с подтвержденный или умерший случай. Также использовались немедикаментозные подходы, включая отслеживание контактов и наблюдение за животными для контроля наличия блох. Одновременно использовались методы борьбы с переносчиками, чтобы избавить сообщество от обычных мест размножения блох, в частности, борьба с блохами, а затем борьба с мелкими животными. Методы укрепления здоровья включали поощрение людей к регулярной дезинфекции мест общего пользования и отслеживанию распространенных симптомов чумы. Еще одним важным реализованным аспектом было обучение населения безопасным, приемлемым с культурной точки зрения методам захоронения.
По состоянию на 4 октября 2021 года, согласно отчету CIDRAP, Dynavax Technologies и Министерство обороны США объявили об объединении усилий для создания новой вакцины против чумы для военных, которая, как они обсудили, также будет представлена в FDA для одобрения. будущие клинические испытания и, надеюсь, в будущем приведут к более широкому кругу реципиентов вакцины. Разработка эффективной вакцины против легочной чумы потенциально может снизить трансмиссивность и уменьшить количество случаев заболевания, включая летальные исходы.
будущие клинические испытания и, надеюсь, в будущем приведут к более широкому кругу реципиентов вакцины. Разработка эффективной вакцины против легочной чумы потенциально может снизить трансмиссивность и уменьшить количество случаев заболевания, включая летальные исходы.
Заключение
Чума считается эндемическим заболеванием в определенных регионах Мадагаскара, и повторяющиеся вспышки продолжают уносить жизни. Мадагаскар разработал Национальную стратегию профилактики чумы и борьбы с ней, включающую стратегии целенаправленного вмешательства; однако эти меры еще не показали, что они могут смягчить последствия чумы. Мы надеемся, что в будущем эта стратегическая программа будет продолжать развиваться и работать над предотвращением новых вспышек чумы. Еще одно недавнее достижение в области борьбы с чумой, недавно разработанная вакцина против чумы, демонстрирует дополнительный потенциал для улучшения мер реагирования на вспышки чумы. В подавляющем большинстве случаев текущая вспышка чумы на Мадагаскаре, наряду с предыдущими вспышками чумы, свидетельствует об общей необходимости принятия дополнительных мер для усиления эпиднадзора и улучшения диагностических мер, чтобы обеспечить быстрый прогресс от сообщения о подозрительных случаях к диагностике и назначению антибиотиков в сочетании с укрепление здоровья и профилактические мероприятия.


 Чума: прошлое, настоящее и будущее. ПЛОС Мед. 2008;5(1):9–13.
Чума: прошлое, настоящее и будущее. ПЛОС Мед. 2008;5(1):9–13. Модели человеческой чумы в Уганде, 2008–2016 гг. Эмердж Инфекция Дис. 2017;23(9): 1517–21. https://doi.org/10.3201/eid2309.170789.
Модели человеческой чумы в Уганде, 2008–2016 гг. Эмердж Инфекция Дис. 2017;23(9): 1517–21. https://doi.org/10.3201/eid2309.170789. с. 2016.
с. 2016. Acta Trop. 1997;68(2):215–27. https://doi.org/10.1016/S0001-706X(97)00096-X.
Acta Trop. 1997;68(2):215–27. https://doi.org/10.1016/S0001-706X(97)00096-X. 2019;13(11):1-17.
2019;13(11):1-17.