Содержание
Дело в пробирке
В этом году исполняется 60 лет пробирке типа Эппендорф, без которой сегодня немыслима работа в химических лабораториях по всему миру. Еще одним важным изобретением, появившимся чуть раньше, были вакуумные пробирки, в наши дни повсеместно применяющиеся для забора крови. Эти инновации упростили работу медиков и увеличили точность медицинских анализов.
В структуре Госкорпорации Ростех сразу несколько предприятий занимаются производством лабораторных емкостей. Запуск новых мощностей позволит заместить импортные изделия в этом важном для здоровья страны сегменте рынка.
Лабораторная посуда – обязательный элемент любой лаборатории, в том числе занимающейся медицинскими исследованиями. К такой посуде предъявляются повышенные требования по безопасности, прочности, устойчивости к агрессивным средам и другим важным параметрам. И если исторически все эти многочисленные мензурки, колбы, пробирки и склянки изготавливались из стекла, то с появлением термоустойчивого пластика с высокой химической инертностью этот практичный материал существенно потеснил стекло. Ключевым фактором стала дешевизна пластика, что позволило там, где это необходимо, перейти на одноразовую посуду. Примечательно, что некоторые лаборатории до сих пор пользуются услугами стеклодувов, когда нужно создать уникальную стеклянную посуду под заказ.
И если исторически все эти многочисленные мензурки, колбы, пробирки и склянки изготавливались из стекла, то с появлением термоустойчивого пластика с высокой химической инертностью этот практичный материал существенно потеснил стекло. Ключевым фактором стала дешевизна пластика, что позволило там, где это необходимо, перейти на одноразовую посуду. Примечательно, что некоторые лаборатории до сих пор пользуются услугами стеклодувов, когда нужно создать уникальную стеклянную посуду под заказ.
Микропробирки для большого дела
ПЦР-тест – распространенное исследование для диагностики заболеваний, которое стало известно всему миру в связи с пандемией коронавируса. Еще 60 лет назад для того, чтобы его провести, медикам приходилось брать большое количество крови − около 200 мл, а используемые стеклянные пробирки были негерметичными, лопались и шумели в ходе исследования.
Все изменилось, когда в 1961 году немецкая медицинская компания «Эппендорф» предложила революционную микролитровую пипетку с поршневым ходом, которая могла измерять жидкости с более высокой точностью, а значит, позволяла брать меньше биоматериала. Затем в 1962 году там же была разработана микролитровая система, частью которой стала всемирно известная пробирка, получившая название фирмы. Сегодня пробирки типа Эппендорф используются повсеместно, выпускаясь миллионными партиями.
Затем в 1962 году там же была разработана микролитровая система, частью которой стала всемирно известная пробирка, получившая название фирмы. Сегодня пробирки типа Эппендорф используются повсеместно, выпускаясь миллионными партиями.
Пробирка изготавливается из химически нейтрального лабораторного полипропилена, имеет конусную форму, разметочную шкалу и крышку с замком, которая исключает проливание или просыпание вещества при хранении и транспортировке. Пробирка Эппендорф может выдерживать высокие нагрузки в центрифуге, стерилизоваться любыми способами, устойчива к реагентам.
Выпуск пробирок типа Эппендорф и другого лабораторного пластика стартовал на Рыбинском заводе приборостроения, входящем в концерн «Вега» холдинга «Росэлектроника», в 2019 году в рамках диверсификации производства. В пандемийный 2020 год из-за повышенного спроса завод нарастил выпуск и поставил в российские лаборатории 7 миллионов микропробирок Эппендорф для тест-систем на COVID-19. Всего же мощности предприятия позволяют выпускать около 45 миллионов единиц лабораторного пластика в год.
Всего же мощности предприятия позволяют выпускать около 45 миллионов единиц лабораторного пластика в год.
Анализы быстро и безопасно
Еще одно предприятие Ростеха, бросившее вызов монополии зарубежных производителей медицинского пластика, − Научно-исследовательский инженерный институт (НИИИ) в Балашихе. Здесь в декабре этого года запущена линия по производству вакуумных пробирок для забора венозной крови.
Анализы на основе венозной крови − наиболее точные и достоверные, а потому самые массовые. Вакуумные пробирки нужны для безопасного забора биоматериала, его транспортировки и хранения, без них невозможно получить точный результат исследования.
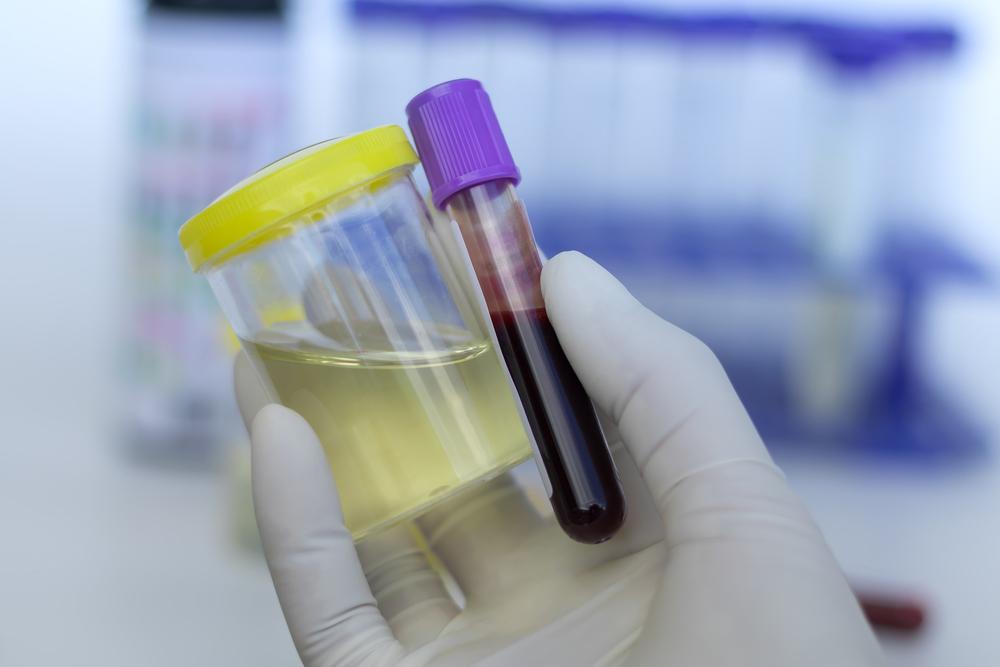
Вакуумные системы были придуманы в 1940-е годы. Сегодня это одноразовое приспособление, представляющее собой стерильную иглу и пробирку, содержащую внутри вакуум и необходимые вещества. Такая система позволяет быстро и безопасно взять кровь на анализ, исключает контакт персонала с забранным материалом и обеспечивает оптимальные условия для транспортировки и изучения. Разный цвет крышек пробирок обозначает, какой реагент в них содержится.
Разный цвет крышек пробирок обозначает, какой реагент в них содержится.
Мощности НИИИ Госкорпорации Ростех позволяют выпускать до 12 тысяч вакуумных пробирок в час. Есть планы к 2024 году выйти на цифру до 70 миллионов пробирок в год, что составляет 12-14% потребностей российской системы здравоохранения. По своим характеристикам изделия не уступают импортным аналогам.
Вирус в пробирке — БУЗ ВО Медсанчасть «Северсталь
В Вологодской области исследование на COVID-19 проводится в трех лабораториях — в Вологде, Череповце и Великом Устюге. В нашем городе пробы череповчан и жителей западных районов поступают в микробиологическую лабораторию Медсанчасти «Северсталь». В сутки здесь проводится в среднем полторы тысячи исследований. Работа состоит из нескольких этапов, включая ручной труд врачей и лаборантов и выявление возбудителя с помощью специального прибора — амплификатора.
Бумагу — в шкаф
Как мы знаем, при наличии определенной симптоматики, сопутствующих заболеваниях лечащий врач может принять решение о тестировании пациента на наличие новой коронавирусной инфекции. Образцы для исследования (пробы) — это мазки из зева и носа, которые берутся с помощью специальных зондов или тампонов. В специальном контейнере при соблюдении всех мер безопасности курьеры из числа работников медицинских организаций привозят материал в микробиологическую лабораторию. На каждую пробу врачом выписывается соответствующее направление. Образцы и направления в лаборатории первым делом регистрируются.
Образцы для исследования (пробы) — это мазки из зева и носа, которые берутся с помощью специальных зондов или тампонов. В специальном контейнере при соблюдении всех мер безопасности курьеры из числа работников медицинских организаций привозят материал в микробиологическую лабораторию. На каждую пробу врачом выписывается соответствующее направление. Образцы и направления в лаборатории первым делом регистрируются.
— Каждой пробирке с мазками присваивается регистрационный номер. Этот номер указывается в направлении. Все данные о пациенте с бумажного носителя регистраторами заносятся вручную в несколько информационных систем, — объясняет заведующая микробиологической лабораторией Медсанчасти «Северсталь» Анна Кузнецова.
На этапе регистрации задействованы четыре человека. Это кропотливый ручной труд, который требует концентрации внимания и точности. Перед тем как регистраторы начнут работу с документацией, ее обеззараживают в сухожаровом шкафу. И иногда в результате обработки чернила с бумаги исчезают.
Вот такое направление нам пришло из районной поликлиники, — регистратор показывает абсолютно черный с обеих сторон лист. — Его отправили по факсу, и при обработке в сухожаровом шкафу бумага полностью потемнела. Мы вглядывались в нее едва ли не с лупой, искали следы надавливания, оставленные ручкой при заполнении. С большим трудом, но данные смогли восстановить! Бывает, что графы заполнены неразборчиво, мы обращаемся к электронной базе ОМС, ищем контакты пациента по номеру полиса.
Подготовка и исследование
Пробирки с регистрационным номером поступают на этап пробоподготовки. Исследование проводится методом полимеразной цепной реакции (ПЦР). Возбудитель COVID-19 — это РНК-содержащий вирус. На этапе пробоподготовки с помощью специальных методик в материал для исследования вносят специальные абсорбенты для очистки. Из пробы удаляется слизь, клеточные элементы, производится отмывка. Задача лаборанта — выделить из биологического материала РНК вируса в чистом виде.
Этап пробоподготовки подразумевает самую опасную часть работы — открывание пробирок с патогенноинфицированным материалом. В целях безопасности вскрытие производится строго в ламинарных боксах, оснащенных специальными фильтрами и вытяжкой. Спецодежда лаборантов — защитные комбинезоны, очки, перчатки, бахилы. Подготовка одной пробы занимает в среднем 30–40 минут. На следующем этапе подготовленные пробы с выделенным РНК переносят в специальную реакционную смесь, которую врачи предварительно вручную распределили (или раскапали) по крохотным пробиркам. Для того чтобы отобразить нагрузку на персонал лаборатории, отметим, что в день один врач раскапывает 500 пробирок с реакционной смесью! Пробирки помещают в специальный прибор — амплификатор (его еще называют термоциклером).
В целях безопасности вскрытие производится строго в ламинарных боксах, оснащенных специальными фильтрами и вытяжкой. Спецодежда лаборантов — защитные комбинезоны, очки, перчатки, бахилы. Подготовка одной пробы занимает в среднем 30–40 минут. На следующем этапе подготовленные пробы с выделенным РНК переносят в специальную реакционную смесь, которую врачи предварительно вручную распределили (или раскапали) по крохотным пробиркам. Для того чтобы отобразить нагрузку на персонал лаборатории, отметим, что в день один врач раскапывает 500 пробирок с реакционной смесью! Пробирки помещают в специальный прибор — амплификатор (его еще называют термоциклером).
— В результате запущенной полимеразной цепной реакции оптическая система прибора улавливает свечение и фиксирует его, — продолжает Анна Кузнецова. — На экране монитора выстраиваются кривые. Проанализировав и оценив их график, мы можем определить концентрацию возбудителя в пробе. Данные о результатах исследования мы направляем в несколько инстанций — в медицинскую организацию, откуда поступило направление на исследование (чаще всего это поликлиника), Роспотребнадзор, Центр эпидемиологи и гигиены, департамент здравоохранения.
Процесс исследования — дело не только кропотливое, но и очень ответственное. Во избежание ошибок на всех этапах тестирования составляются протоколы исследований. Существует и «внутренний контроль» — так называется специальный реагент. Его добавляют в пробирки с пробами для оценки качества проведения работ. При отрицательном значении этого показателя исследование проводится повторно, для этих целей пробы какое-то время хранятся в специальных холодильниках.
Отметим, что с начала пандемии коронавирусной инфекции в микробиологической лаборатории медсанчасти «Северсталь» к концу ноября 2020 года было проведено уже порядка 200 тысяч исследований.
В штате лаборатории 5 врачей, 16 лаборантов (плюс 2 лаборанта на подмену, они работают по вечерам), 4 регистратора.
Ежесуточно в лабораторию поступает 1300–1500 проб на исследование.
В амплификатор помещают 96 проб, всего в лаборатории 3 амплификатора нуклеиновых кислот.
Самый короткий этап амплификации — 80 минут, самый продолжительный — 100 минут.![]() Минимальный срок исследования одной партии проб составляет 3,5 часа.
Минимальный срок исследования одной партии проб составляет 3,5 часа.
Здоровье Вологодчины, 2020 год
Все статьи
Экстракорпоральное оплодотворение (ЭКО) — Клиника Майо
Обзор
Экстракорпоральное оплодотворение
Экстракорпоральное оплодотворение
Во время экстракорпорального оплодотворения яйцеклетки удаляются из зрелых фолликулов в яичнике (А). Яйцеклетка оплодотворяется путем введения одного сперматозоида в яйцеклетку или смешивания яйцеклетки со спермой в чашке Петри (В). Оплодотворенная яйцеклетка (эмбрион) переносится в матку (С).
Экстракорпоральное оплодотворение (ЭКО) представляет собой комплекс процедур, используемых для улучшения фертильности или предотвращения генетических проблем, а также для помощи в зачатии ребенка.
Во время ЭКО зрелые яйцеклетки собирают (извлекают) из яичников и оплодотворяют спермой в лаборатории. Затем оплодотворенную яйцеклетку (эмбрион) или яйцеклетки (эмбрионы) переносят в матку. Один полный цикл ЭКО занимает около трех недель. Иногда эти шаги разбиты на несколько частей, и процесс может занять больше времени.
Затем оплодотворенную яйцеклетку (эмбрион) или яйцеклетки (эмбрионы) переносят в матку. Один полный цикл ЭКО занимает около трех недель. Иногда эти шаги разбиты на несколько частей, и процесс может занять больше времени.
ЭКО — наиболее эффективная форма вспомогательных репродуктивных технологий. Процедура может быть выполнена с использованием собственных яйцеклеток и спермы пары. Или ЭКО может включать яйцеклетки, сперму или эмбрионы от известного или анонимного донора. В некоторых случаях может использоваться гестационный носитель — тот, у кого эмбрион имплантирован в матку.
Ваши шансы родить здорового ребенка с помощью ЭКО зависят от многих факторов, таких как возраст и причина бесплодия. Кроме того, ЭКО может быть трудоемким, дорогостоящим и инвазивным. Если в матку переносят более одного эмбриона, ЭКО может привести к беременности более чем одним плодом (многоплодная беременность).
Если в матку переносят более одного эмбриона, ЭКО может привести к беременности более чем одним плодом (многоплодная беременность).
Ваш врач может помочь вам понять, как работает ЭКО , потенциальные риски и подходит ли вам этот метод лечения бесплодия.
Продукты и услуги
- Книга: Книга здоровья семьи клиники Майо, 5-е издание
- Книга: Руководство клиники Майо по здоровой беременности
- Книга: Руководство клиники Мэйо по фертильности и зачатию
- Информационный бюллетень: Письмо о здоровье клиники Мэйо — цифровое Редакция
Почему это сделано
Экстракорпоральное оплодотворение (ЭКО) — это лечение бесплодия или генетических проблем. Если ЭКО проводится для лечения бесплодия, вы и ваш партнер можете попробовать менее инвазивные варианты лечения, прежде чем пытаться ЭКО , включая препараты от бесплодия для увеличения производства яйцеклеток или внутриматочную инсеминацию — процедуру, при которой сперма вводится напрямую. в матке незадолго до овуляции.
в матке незадолго до овуляции.
Иногда ЭКО предлагается в качестве основного лечения бесплодия у женщин старше 40 лет. ЭКО также можно сделать при наличии определенных заболеваний. Например, ЭКО может быть вариантом, если у вас или вашего партнера:
- Повреждение или закупорка фаллопиевых труб. Повреждение или закупорка маточных труб затрудняет оплодотворение яйцеклетки или перемещение эмбриона в матку.
- Нарушения овуляции. Если овуляция нечастая или отсутствует, для оплодотворения доступно меньше яйцеклеток.
- Эндометриоз. Эндометриоз возникает, когда ткань, похожая на слизистую оболочку матки, имплантируется и растет за пределами матки, что часто влияет на функцию яичников, матки и фаллопиевых труб.
- Миома матки. Фибромы – это доброкачественные опухоли в матке.
 Они распространены у женщин в возрасте от 30 до 40 лет. Фибромы могут мешать имплантации оплодотворенной яйцеклетки.
Они распространены у женщин в возрасте от 30 до 40 лет. Фибромы могут мешать имплантации оплодотворенной яйцеклетки. - Предыдущая стерилизация или удаление маточных труб. Перевязка маточных труб — это тип стерилизации, при котором фаллопиевы трубы перерезаются или блокируются для постоянного предотвращения беременности. Если вы хотите забеременеть после перевязки маточных труб, ЭКО может быть альтернативой перевязке маточных труб.
- Нарушение выработки или функции сперматозоидов. Концентрация сперматозоидов ниже среднего, слабое движение сперматозоидов (плохая подвижность) или аномалии размера и формы сперматозоидов могут затруднить оплодотворение яйцеклетки сперматозоидами. Если обнаружены аномалии спермы, может потребоваться посещение специалиста по бесплодию, чтобы выяснить, есть ли исправимые проблемы или основные проблемы со здоровьем.
- Необъяснимое бесплодие.
 Необъяснимое бесплодие означает, что причина бесплодия не была обнаружена, несмотря на оценку общих причин.
Необъяснимое бесплодие означает, что причина бесплодия не была обнаружена, несмотря на оценку общих причин. - Генетическое заболевание. Если вы или ваш партнер подвержены риску передачи генетического заболевания вашему ребенку, вы можете быть кандидатами на преимплантационное генетическое тестирование — процедуру, которая включает ЭКО . После того, как яйцеклетки собраны и оплодотворены, их проверяют на наличие определенных генетических проблем, хотя не все генетические проблемы можно обнаружить. Эмбрионы, не содержащие выявленных проблем, могут быть перенесены в матку.
Сохранение фертильности при раке или других заболеваниях. Если вы собираетесь начать лечение рака, например лучевую или химиотерапию, которое может повредить вашей фертильности, ЭКО для сохранения фертильности может быть вариантом. У женщин могут быть собраны яйцеклетки из яичников и заморожены в неоплодотворенном состоянии для последующего использования.
 Или яйца могут быть оплодотворены и заморожены как эмбрионы для будущего использования.
Или яйца могут быть оплодотворены и заморожены как эмбрионы для будущего использования.Женщины с нефункционирующей маткой или для которых беременность представляет серьезный риск для здоровья, могут выбрать ЭКО Использование другого лица для вынашивания беременности (гестационный носитель). В этом случае яйцеклетки женщины оплодотворяются спермой, но полученные эмбрионы помещаются в матку гестационного носителя.
Записаться на прием в клинику Mayo
Из клиники Mayo на ваш почтовый ящик
Зарегистрируйтесь бесплатно и будьте в курсе последних научных достижений, советов по здоровью и актуальных тем, связанных со здоровьем, таких как COVID-19, а также экспертных знаний по управлению здоровьем.
Чтобы предоставить вам самую актуальную и полезную информацию, а также понять, какая
информация полезна, мы можем объединить вашу электронную почту и информацию об использовании веб-сайта с
другая информация о вас, которой мы располагаем. Если вы пациент клиники Майо, это может
Если вы пациент клиники Майо, это может
включать защищенную информацию о здоровье. Если мы объединим эту информацию с вашей защищенной
медицинской информации, мы будем рассматривать всю эту информацию как
информацию и будет использовать или раскрывать эту информацию только так, как указано в нашем уведомлении о
практики конфиденциальности. Вы можете отказаться от получения сообщений по электронной почте в любое время, нажав на
ссылка для отписки в письме.
Риски
Риски ЭКО включают:
- Многоплодие. ЭКО повышает риск многоплодных родов, если в матку переносят более одного эмбриона. Многоплодная беременность сопряжена с более высоким риском преждевременных родов и низкой массы тела при рождении, чем беременность с одним плодом.

- Преждевременные роды и низкая масса тела при рождении. Исследования показывают, что ЭКО несколько увеличивает риск того, что ребенок родится раньше срока или с низким весом при рождении.
Синдром гиперстимуляции яичников. Использование инъекционных препаратов для лечения бесплодия, таких как хорионический гонадотропин человека (ХГЧ), для индукции овуляции может вызвать синдром гиперстимуляции яичников, при котором ваши яичники становятся опухшими и болезненными.
Симптомы обычно длятся неделю и включают легкую боль в животе, вздутие живота, тошноту, рвоту и диарею. Однако, если вы забеременеете, ваши симптомы могут длиться несколько недель. В редких случаях возможно развитие более тяжелой формы синдрома гиперстимуляции яичников, который также может вызывать быстрое увеличение веса и одышку.
- Выкидыш. Частота выкидышей у женщин, зачавших с помощью ЭКО со свежими эмбрионами, аналогична таковой у женщин, забеременевших естественным путем, — от 15% до 25%, — но частота выкидышей увеличивается с возрастом матери.

- Осложнения процедуры извлечения яйцеклеток. Использование аспирационной иглы для сбора яиц может вызвать кровотечение, инфекцию или повреждение кишечника, мочевого пузыря или кровеносного сосуда. Риски также связаны с седацией и общей анестезией, если они используются.
- Внематочная беременность. Примерно от 2% до 5% женщин, которые используют ЭКО , будут иметь внематочную беременность — когда оплодотворенная яйцеклетка имплантируется вне матки, обычно в фаллопиевой трубе. Оплодотворенная яйцеклетка не может выжить вне матки, и нет возможности сохранить беременность.
- Врожденные дефекты. Возраст матери является основным фактором риска развития врожденных дефектов, независимо от способа зачатия ребенка. Необходимы дополнительные исследования, чтобы определить, были ли дети зачаты с использованием IVF может иметь повышенный риск некоторых врожденных дефектов.

- Рак. Хотя в некоторых ранних исследованиях предполагалось, что может существовать связь между некоторыми препаратами, используемыми для стимуляции роста яйцеклетки, и развитием определенного типа опухоли яичников, более поздние исследования не подтверждают эти выводы. По-видимому, после ЭКО значительно не повышается риск развития рака молочной железы, эндометрия, шейки матки или яичников.
- Стресс. Использование IVF может быть финансово, физически и эмоционально истощающим. Поддержка консультантов, семьи и друзей может помочь вам и вашему партнеру преодолеть взлеты и падения лечения бесплодия.
Как вы готовитесь
Центры по контролю и профилактике заболеваний и Общество вспомогательных репродуктивных технологий предоставляют онлайн информацию об отдельных клиниках США по показателям беременностей и живорождений.
Успех клиники зависит от многих факторов. К ним относятся возраст пациентов и медицинские проблемы, а также лечебная популяция клиники и подходы к лечению. Запросите подробную информацию о расходах, связанных с каждым этапом процедуры.
Перед началом цикла ЭКО с использованием собственных яйцеклеток и спермы вам и вашему партнеру, вероятно, потребуются различные обследования, в том числе:
- Проверка овариального резерва. Чтобы определить количество и качество ваших яйцеклеток, врач может проверить концентрацию фолликулостимулирующего гормона (ФСГ), эстрадиола (эстрогена) и антимюллерова гормона в крови в течение первых нескольких дней менструального цикла. Результаты анализов, часто используемые вместе с УЗИ яичников, могут помочь предсказать, как ваши яичники отреагируют на лекарства от бесплодия.
- Анализ спермы. Если это не сделано в рамках вашей первоначальной оценки фертильности, ваш врач проведет анализ спермы незадолго до начала лечебного цикла ЭКО .

- Скрининг на инфекционные заболевания. Вы и ваш партнер будете проверены на наличие инфекционных заболеваний, в том числе ВИЧ .
- Практика переноса эмбрионов. Ваш врач может провести имитацию переноса эмбрионов, чтобы определить глубину полости матки и метод, с наибольшей вероятностью успешно помещающий эмбрионы в матку.
- Осмотр матки. Ваш врач осмотрит внутреннюю оболочку матки, прежде чем вы начнете ЭКО . Это может включать соногистерографию, при которой жидкость вводят через шейку матки в матку, и ультразвуковое исследование для создания изображений полости матки. Или это может включать гистероскопию, при которой тонкий гибкий телескоп с подсветкой (гистероскоп) вводится через влагалище и шейку матки в матку.
Перед началом цикла ЭКО , рассмотрим важные вопросы, в том числе:
Сколько эмбрионов будет перенесено? Количество переносимых эмбрионов обычно зависит от возраста и количества извлеченных яйцеклеток.
 Поскольку частота имплантации ниже у пожилых женщин, обычно переносится больше эмбрионов, за исключением женщин, использующих донорские яйцеклетки или генетически протестированные эмбрионы.
Поскольку частота имплантации ниже у пожилых женщин, обычно переносится больше эмбрионов, за исключением женщин, использующих донорские яйцеклетки или генетически протестированные эмбрионы.Большинство врачей следуют определенным рекомендациям по предотвращению многоплодной беременности более высокого порядка, например тройни и более. В некоторых странах законодательство ограничивает количество переносимых эмбрионов. Перед процедурой переноса убедитесь, что вы и ваш врач согласовали количество эмбрионов, которые будут перенесены.
Что вы будете делать с дополнительными эмбрионами? Дополнительные эмбрионы можно заморозить и хранить для будущего использования в течение нескольких лет. Не все эмбрионы переживут процесс замораживания и оттаивания, хотя большинство из них выживут.
Замораживание эмбрионов может сделать будущие циклы ЭКО менее дорогими и менее инвазивными.
 Или вы можете пожертвовать неиспользованные замороженные эмбрионы другой паре или исследовательскому центру. Вы также можете отказаться от неиспользованных эмбрионов.
Или вы можете пожертвовать неиспользованные замороженные эмбрионы другой паре или исследовательскому центру. Вы также можете отказаться от неиспользованных эмбрионов.- Как вы будете справляться с многоплодной беременностью? Если в вашу матку переносят более одного эмбриона, ЭКО может привести к многоплодной беременности, что представляет риск для здоровья вас и ваших детей. В некоторых случаях редукцию плода можно использовать, чтобы помочь женщине родить меньше детей с меньшим риском для здоровья. Однако сокращение плода является важным решением с этическими, эмоциональными и психологическими последствиями.
- Рассматривали ли вы возможные осложнения, связанные с использованием донорских яйцеклеток, спермы или эмбрионов или гестационного носителя? Обученный консультант, обладающий опытом работы с донорами, может помочь вам разобраться в проблемах, таких как законные права донора.
 Вам также может понадобиться адвокат для подачи судебных документов, которые помогут вам стать законными родителями имплантированного эмбриона.
Вам также может понадобиться адвокат для подачи судебных документов, которые помогут вам стать законными родителями имплантированного эмбриона.
Чего ожидать
ЭКО включает в себя несколько этапов — стимуляцию яичников, забор яйцеклеток, получение сперматозоидов, оплодотворение и перенос эмбрионов. Один цикл ЭКО может занять около двух-трех недель. Может потребоваться более одного цикла.
Индукция овуляции
Начало цикла ЭКО начинается с использования синтетических гормонов для стимуляции яичников к производству нескольких яйцеклеток, а не одной яйцеклетки, которая обычно развивается каждый месяц. Необходимо несколько яйцеклеток, потому что некоторые яйца не оплодотворяются или не развиваются нормально после оплодотворения.
Можно использовать несколько различных лекарств, например:
- Лекарства для стимуляции яичников.
 Для стимуляции яичников вам могут назначить инъекционный препарат, содержащий фолликулостимулирующий гормон (ФСГ), лютеинизирующий гормон (ЛГ) или их комбинацию. Эти лекарства стимулируют одновременное развитие более чем одной яйцеклетки.
Для стимуляции яичников вам могут назначить инъекционный препарат, содержащий фолликулостимулирующий гормон (ФСГ), лютеинизирующий гормон (ЛГ) или их комбинацию. Эти лекарства стимулируют одновременное развитие более чем одной яйцеклетки. - Препараты для созревания ооцитов. Когда фолликулы будут готовы к забору яйцеклеток — обычно через 8–14 дней — вам назначат хорионический гонадотропин человека (ХГЧ) или другие лекарства, способствующие созреванию яйцеклеток.
- Лекарства для предотвращения преждевременной овуляции. Эти лекарства предотвращают слишком раннее высвобождение развивающихся яйцеклеток.
- Лекарства для подготовки слизистой оболочки матки. В день извлечения яйцеклетки или во время переноса эмбриона ваш врач может порекомендовать вам начать принимать добавки прогестерона, чтобы сделать слизистую оболочку матки более восприимчивой к имплантации.
Ваш врач будет работать с вами, чтобы определить, какие лекарства использовать и когда их использовать.
Как правило, вам потребуется одна-две недели стимуляции яичников, прежде чем ваши яйцеклетки будут готовы к извлечению. Чтобы определить, готовы ли яйцеклетки к сбору, вам может быть назначено:
- Вагинальное УЗИ, визуализирующее исследование яичников для наблюдения за развитием фолликулов — заполненных жидкостью мешочков яичников, в которых созревают яйцеклетки
- Анализы крови, для измерения вашей реакции на препараты для стимуляции яичников — уровень эстрогена обычно повышается по мере развития фолликулов, а уровень прогестерона остается низким до овуляции
Иногда циклов ЭКО необходимо отменить перед забором яйцеклеток по одной из следующих причин:
- Недостаточное количество развивающихся фолликулов
- Преждевременная овуляция
- Развивается слишком много фолликулов, что создает риск синдрома гиперстимуляции яичников
- Другие медицинские вопросы
Если ваш цикл отменен, ваш врач может порекомендовать изменить лекарства или их дозы, чтобы способствовать лучшему ответу во время будущих циклов ЭКО . Или вам могут сообщить, что вам нужен донор яйцеклеток.
Или вам могут сообщить, что вам нужен донор яйцеклеток.
Забор яйцеклеток
Забор яйцеклеток можно провести в кабинете врача или в клинике через 34–36 часов после последней инъекции и до овуляции.
- Во время забора яйцеклетки вам дадут успокоительное и обезболивающее.
- Трансвагинальная ультразвуковая аспирация является обычным методом извлечения. Ультразвуковой датчик вводится во влагалище для выявления фолликулов. Затем в ультразвуковой направитель вводится тонкая игла, которая проходит через влагалище и фолликулы для извлечения яйцеклеток.
- Если ваши яичники недоступны при трансвагинальном УЗИ, для направления иглы можно использовать УЗИ брюшной полости.
- Яйцеклетки извлекаются из фолликулов с помощью иглы, соединенной с отсасывающим устройством. Несколько яиц можно удалить примерно за 20 минут.
- После извлечения яйцеклетки у вас могут возникнуть спазмы и ощущение полноты или давления.
- Зрелые яйца помещают в питательную жидкость (питательную среду) и инкубируют.
 Яйцеклетки, которые кажутся здоровыми и зрелыми, будут смешиваться со спермой, чтобы попытаться создать эмбрионы. Однако не все яйца могут быть успешно оплодотворены.
Яйцеклетки, которые кажутся здоровыми и зрелыми, будут смешиваться со спермой, чтобы попытаться создать эмбрионы. Однако не все яйца могут быть успешно оплодотворены.
Получение спермы
Если вы используете сперму вашего партнера, образец спермы необходимо предоставить в кабинет вашего врача или в клинику утром в день забора яйцеклетки. Обычно образец спермы берется путем мастурбации. Иногда требуются другие методы, такие как аспирация яичка — использование иглы или хирургическая процедура для извлечения спермы непосредственно из яичка. Также можно использовать донорскую сперму. Сперму отделяют от семенной жидкости в лаборатории.
Оплодотворение
Оплодотворение можно попробовать двумя распространенными методами:
- Обычное осеменение. При обычном осеменении здоровые сперматозоиды и зрелые яйцеклетки смешиваются и инкубируются в течение ночи.
- Интрацитоплазматическая инъекция спермы (ИКСИ).
 В ICSI один здоровый сперматозоид вводится непосредственно в каждую зрелую яйцеклетку. ICSI часто используется, когда качество или количество спермы является проблемой или если попытки оплодотворения в течение предшествующих 9 лет0013 ЭКО неудачных циклов.
В ICSI один здоровый сперматозоид вводится непосредственно в каждую зрелую яйцеклетку. ICSI часто используется, когда качество или количество спермы является проблемой или если попытки оплодотворения в течение предшествующих 9 лет0013 ЭКО неудачных циклов.
В определенных ситуациях ваш врач может порекомендовать другие процедуры перед переносом эмбрионов.
- Вспомогательный хетчинг. Примерно через пять-шесть дней после оплодотворения эмбрион «вылупляется» из окружающей его оболочки (прозрачной зоны), что позволяет ему имплантироваться в слизистую оболочку матки. Если вы пожилая женщина или у вас было несколько неудачных попыток ЭКО , ваш врач может порекомендовать вспомогательный хэтчинг — метод, при котором непосредственно перед переносом в прозрачной оболочке делается отверстие, чтобы помочь эмбриону вылупиться и имплантироваться.
 Вспомогательный вывод также полезен для яиц или эмбрионов, которые ранее были заморожены, поскольку этот процесс может затвердеть блестящей оболочке.
Вспомогательный вывод также полезен для яиц или эмбрионов, которые ранее были заморожены, поскольку этот процесс может затвердеть блестящей оболочке. - Преимплантационное генетическое тестирование. Эмбрионам позволяют развиваться в инкубаторе до тех пор, пока они не достигнут стадии, когда можно будет взять небольшой образец и проверить его на конкретные генетические заболевания или правильное число хромосом, как правило, после пяти-шести дней развития. Эмбрионы, которые не содержат пораженных генов или хромосом, могут быть перенесены в вашу матку. Хотя преимплантационное генетическое тестирование может снизить вероятность того, что родитель передаст генетическую проблему, оно не может устранить риск. Пренатальное тестирование все еще может быть рекомендовано.
Пересадка эмбрионов
Техника извлечения яйцеклеток
Техника извлечения яйцеклеток
Обычно для извлечения яйцеклеток используется трансвагинальная ультразвуковая аспирация. Во время этой процедуры во влагалище вводится ультразвуковой датчик для выявления фолликулов, а игла вводится через влагалище в фолликулы. Яйцеклетки извлекаются из фолликулов через иглу, соединенную с отсасывающим устройством.
Во время этой процедуры во влагалище вводится ультразвуковой датчик для выявления фолликулов, а игла вводится через влагалище в фолликулы. Яйцеклетки извлекаются из фолликулов через иглу, соединенную с отсасывающим устройством.
ИКСИ
ИКСИ
При интрацитоплазматической инъекции сперматозоидов (ИКСИ) один здоровый сперматозоид вводится непосредственно в каждую зрелую яйцеклетку. ICSI часто используется, когда качество или количество спермы является проблемой или если попытки оплодотворения во время предыдущих циклов экстракорпорального оплодотворения не увенчались успехом.
Бластоциста
Бластоциста
Через три дня после оплодотворения нормально развивающийся эмбрион будет содержать от 6 до 10 клеток. К пятому или шестому дню оплодотворенная яйцеклетка известна как бластоциста — быстро делящийся клубок клеток. Внутренняя группа клеток станет эмбрионом. Внешняя группа станет клетками, питающими и защищающими ее.
Внешняя группа станет клетками, питающими и защищающими ее.
Перенос эмбрионов осуществляется в кабинете врача или в клинике и обычно происходит через два-пять дней после забора яйцеклетки.
- Вам могут дать легкое успокоительное. Процедура обычно безболезненна, хотя могут возникнуть легкие спазмы.
- Врач введет длинную тонкую гибкую трубку, называемую катетером, во влагалище, через шейку матки и в матку.
- Шприц, содержащий один или несколько эмбрионов, взвешенных в небольшом количестве жидкости, прикреплен к концу катетера.
- С помощью шприца врач помещает эмбрион или эмбрионы в матку.
В случае успеха эмбрион имплантируется в слизистую оболочку матки примерно через 6-10 дней после извлечения яйцеклетки.
После процедуры
После переноса эмбрионов вы можете вернуться к своим обычным повседневным делам. Тем не менее, ваши яичники все еще могут быть увеличены. Старайтесь избегать активной деятельности, которая может вызвать дискомфорт.
Типичные побочные эффекты включают:
- Выделение небольшого количества прозрачной или кровянистой жидкости вскоре после процедуры — из-за взятия мазка с шейки матки перед переносом эмбриона
- Болезненность молочных желез из-за высокого уровня эстрогена
- Легкое вздутие живота
- Легкие спазмы
- Запор
При появлении умеренной или сильной боли после переноса эмбриона обратитесь к врачу. Он или она оценит вас на наличие осложнений, таких как инфекция, скручивание яичника (перекрут яичника) и тяжелый синдром гиперстимуляции яичников.
Результаты
Примерно от 12 дней до двух недель после извлечения яйцеклетки ваш врач проверит образец вашей крови, чтобы определить, беременны ли вы.
- Если вы беременны, ваш врач направит вас к акушеру или другому специалисту по беременности для дородового наблюдения.
- Если вы не беременны, вы перестанете принимать прогестерон и, скорее всего, у вас начнется менструация в течение недели.
 Если у вас нет менструации или у вас необычное кровотечение, обратитесь к врачу. Если вы заинтересованы в проведении еще одного цикла экстракорпорального оплодотворения (ЭКО), ваш врач может предложить шаги, которые вы можете предпринять, чтобы повысить свои шансы забеременеть в течение 9 лет.0013 ЭКО .
Если у вас нет менструации или у вас необычное кровотечение, обратитесь к врачу. Если вы заинтересованы в проведении еще одного цикла экстракорпорального оплодотворения (ЭКО), ваш врач может предложить шаги, которые вы можете предпринять, чтобы повысить свои шансы забеременеть в течение 9 лет.0013 ЭКО .
Шансы родить здорового ребенка после применения ЭКО зависят от различных факторов, в том числе:
- Возраст матери. Чем вы моложе, тем больше у вас шансов забеременеть и родить здорового ребенка с использованием собственных яйцеклеток во время ЭКО . Женщинам в возрасте 41 года и старше часто советуют рассмотреть возможность использования донорских яйцеклеток во время ЭКО , чтобы увеличить шансы на успех.
- Статус эмбриона. Перенос более развитых эмбрионов связан с более высокой частотой наступления беременности по сравнению с менее развитыми эмбрионами (второй или третий день).
 Однако не все эмбрионы выживают в процессе развития. Поговорите со своим врачом или другим поставщиком медицинских услуг о вашей конкретной ситуации.
Однако не все эмбрионы выживают в процессе развития. Поговорите со своим врачом или другим поставщиком медицинских услуг о вашей конкретной ситуации. - Репродуктивный анамнез. Женщины, которые ранее рожали, с большей вероятностью смогут забеременеть с помощью ЭКО , чем женщины, которые никогда не рожали. Показатели успеха ниже для женщин, которые ранее использовали ЭКО несколько раз, но не забеременела.
- Причина бесплодия. Наличие нормального запаса яйцеклеток увеличивает ваши шансы забеременеть с помощью ЭКО . Женщины с тяжелым эндометриозом с меньшей вероятностью смогут забеременеть с помощью ЭКО , чем женщины с необъяснимым бесплодием.
- Факторы образа жизни. У курящих женщин обычно извлекают меньше яйцеклеток во время ЭКО , и у них чаще случаются выкидыши.
 Курение может снизить шансы женщины на успех с помощью ЭКО на 50%. Ожирение может снизить ваши шансы забеременеть и родить ребенка. Употребление алкоголя, рекреационных наркотиков, чрезмерное употребление кофеина и некоторых лекарств также может быть вредным.
Курение может снизить шансы женщины на успех с помощью ЭКО на 50%. Ожирение может снизить ваши шансы забеременеть и родить ребенка. Употребление алкоголя, рекреационных наркотиков, чрезмерное употребление кофеина и некоторых лекарств также может быть вредным.
Поговорите со своим врачом о любых факторах, которые относятся к вам, и о том, как они могут повлиять на ваши шансы на успешную беременность.
Клинические испытания
Ознакомьтесь с исследованиями Mayo Clinic, посвященными тестам и процедурам, помогающим предотвращать, выявлять, лечить или управлять состояниями.
Персонал клиники Мэйо
Сопутствующие товары и услуги
Экстракорпоральное оплодотворение (ЭКО): Медицинская энциклопедия MedlinePlus
Экстракорпоральное оплодотворение (ЭКО) представляет собой соединение женской яйцеклетки и мужской спермы в лабораторной чашке. In vitro означает вне организма. Оплодотворение означает, что сперматозоиды прикрепились к яйцеклетке и вошли в нее.
Оплодотворение означает, что сперматозоиды прикрепились к яйцеклетке и вошли в нее.
Обычно яйцеклетка и сперматозоиды оплодотворяются внутри женского тела. Если оплодотворенная яйцеклетка прикрепляется к слизистой оболочке матки и продолжает расти, ребенок рождается примерно через 9 лет.месяцы спустя. Этот процесс называется естественным или самопроизвольным зачатием.
ЭКО — это форма вспомогательных репродуктивных технологий (ВРТ). Это означает, что используются специальные медицинские методы, чтобы помочь женщине забеременеть. Чаще всего его пробуют, когда другие, менее дорогие методы бесплодия не дали результатов.
Существует пять основных этапов ЭКО:
Этап 1: Стимуляция, также называемая суперовуляцией
- Лекарства, называемые лекарствами от бесплодия, назначаются женщине для увеличения производства яйцеклеток.
- В норме женщина производит одну яйцеклетку в месяц. Лекарства от бесплодия заставляют яичники производить несколько яйцеклеток.

- На этом этапе женщина будет регулярно проходить трансвагинальное ультразвуковое исследование яичников и анализы крови для проверки уровня гормонов.
Этап 2: Извлечение яйцеклеток
- Для удаления яйцеклеток из тела женщины проводится небольшая операция, называемая фолликулярной аспирацией.
- Большую часть времени операция проводится в кабинете врача. Женщине дадут лекарства, чтобы она не чувствовала боли во время процедуры. Используя ультразвуковые изображения в качестве ориентира, медицинский работник вводит тонкую иглу через влагалище в яичник и мешочки (фолликулы), содержащие яйцеклетки. Игла соединена с отсасывающим устройством, которое вытягивает яйцеклетки и жидкость из каждого фолликула по одному.
- Процедура повторяется для другого яичника. После процедуры могут быть спазмы, но они проходят в течение дня.
- В редких случаях для удаления яйцеклеток может потребоваться тазовая лапароскопия. Если женщина не производит или не может производить яйцеклетки, можно использовать донорские яйцеклетки.

Этап 3: Осеменение и оплодотворение
- Сперма мужчины помещается вместе с яйцеклетками самого высокого качества. Смешение спермы и яйцеклетки называется инсеминацией.
- Яйцеклетки и сперматозоиды затем хранятся в камере с контролируемой средой. Сперматозоид чаще всего попадает (оплодотворяет) в яйцеклетку через несколько часов после осеменения.
- Если врач считает, что вероятность оплодотворения низкая, сперматозоиды могут быть введены непосредственно в яйцеклетку. Это называется интрацитоплазматической инъекцией сперматозоидов (ИКСИ).
- Многие программы по лечению бесплодия регулярно проводят ИКСИ некоторых яйцеклеток, даже если все кажется нормальным.
Посмотрите это видео о: Интрацитоплазматическая инъекция спермы
Этап 4: Культивирование эмбриона
- Когда оплодотворенная яйцеклетка делится, она становится эмбрионом. Сотрудники лаборатории будут регулярно проверять эмбрион, чтобы убедиться, что он правильно растет.
 В течение примерно 5 дней нормальный эмбрион имеет несколько клеток, которые активно делятся.
В течение примерно 5 дней нормальный эмбрион имеет несколько клеток, которые активно делятся. - Пары с высоким риском передачи генетического (наследственного) заболевания ребенку могут рассмотреть возможность проведения преимплантационной генетической диагностики (ПГД). Процедуру чаще всего проводят через 3–5 дней после оплодотворения. Ученые лаборатории удаляют одну или несколько клеток из каждого эмбриона и проверяют материал на наличие конкретных генетических нарушений.
- По данным Американского общества репродуктивной медицины, ПГД может помочь родителям решить, какие эмбрионы имплантировать. Это снижает вероятность передачи расстройства ребенку. Техника спорная и предлагается не во всех центрах.
Этап 5: Пересадка эмбрионов
- Эмбрионы помещаются в матку женщины через 3–5 дней после извлечения яйцеклеток и оплодотворения.
- Процедура проводится в кабинете врача, пока женщина не спит. Врач вводит тонкую трубку (катетер), содержащую эмбрионы, во влагалище женщины, через шейку матки и вверх в матку.
 Если эмбрион прикрепляется (прикрепляется) к слизистой оболочке матки и растет, наступает беременность.
Если эмбрион прикрепляется (прикрепляется) к слизистой оболочке матки и растет, наступает беременность. - Одновременно в матку может быть помещено более одного эмбриона, что может привести к рождению двойни, тройни и более. Точное количество переносимых эмбрионов — сложный вопрос, который зависит от многих факторов, особенно от возраста женщины.
- Неиспользованные эмбрионы могут быть заморожены и имплантированы или пожертвованы позднее.
ЭКО проводится, чтобы помочь женщине забеременеть. Применяется для лечения многих причин бесплодия, в том числе:
- Пожилой возраст женщины (преклонный материнский возраст)
- Поврежденные или непроходимые фаллопиевы трубы (могут быть вызваны воспалительным заболеванием органов малого таза или предшествующей репродуктивной хирургией)
- Эндометриоз
- Мужской фактор бесплодия, включая снижение количества сперматозоидов и закупорку
- Бесплодие неясного генеза
энергии, времени и денег. Многие пары, имеющие дело с бесплодием, страдают от стресса и депрессии.
Многие пары, имеющие дело с бесплодием, страдают от стресса и депрессии.
Женщина, принимающая лекарства от бесплодия, может испытывать вздутие живота, боли в животе, перепады настроения, головные боли и другие побочные эффекты. Повторные инъекции ЭКО могут вызвать синяки.
В редких случаях препараты для лечения бесплодия могут вызывать синдром гиперстимуляции яичников (СГЯ). Это состояние вызывает накопление жидкости в брюшной полости и груди. Симптомы включают боль в животе, вздутие живота, быстрое увеличение веса (10 фунтов или 4,5 кг в течение 3–5 дней), снижение мочеиспускания, несмотря на употребление большого количества жидкости, тошноту, рвоту и одышку. Легкие случаи можно лечить постельным режимом. В более тяжелых случаях требуется дренирование жидкости с помощью иглы и, возможно, госпитализация.
Медицинские исследования показали, что лекарства от бесплодия не связаны с раком яичников.
Риски извлечения яйцеклетки включают реакции на анестезию, кровотечение, инфекцию и повреждение структур, окружающих яичники, таких как кишечник и мочевой пузырь.
Существует риск многоплодной беременности, когда в матку помещается более одного эмбриона. Вынашивание более одного ребенка одновременно увеличивает риск преждевременных родов и низкого веса при рождении. (Однако даже один ребенок, рожденный после ЭКО, подвержен более высокому риску недоношенности и низкой массы тела при рождении.)
Неясно, увеличивает ли ЭКО риск врожденных дефектов.
ЭКО очень дорого. В некоторых, но не во всех штатах есть законы, согласно которым медицинские страховые компании должны предлагать тот или иной вид страхового покрытия. Но многие планы страхования не покрывают лечение бесплодия. Плата за один цикл ЭКО включает расходы на лекарства, операцию, анестезию, УЗИ, анализы крови, обработку яйцеклеток и спермы, хранение и перенос эмбрионов. Точная сумма одного цикла ЭКО варьируется, но может стоить примерно от 12 000 до 17 000 долларов.
После переноса эмбрионов женщине может быть рекомендован отдых до конца дня. Полный постельный режим не требуется, если нет повышенного риска СГЯ. Большинство женщин возвращаются к нормальной деятельности на следующий день.
Большинство женщин возвращаются к нормальной деятельности на следующий день.
Женщины, которым проводится ЭКО, должны ежедневно принимать инъекции или таблетки гормона прогестерона в течение 8–10 недель после переноса эмбриона. Прогестерон — это гормон, естественным образом вырабатываемый яичниками, который подготавливает слизистую оболочку матки (матки) к прикреплению эмбриона. Прогестерон также помогает имплантированному эмбриону расти и закрепляться в матке. Женщина может продолжать принимать прогестерон в течение 8-12 недель после беременности. Слишком низкий уровень прогестерона в первые недели беременности может привести к выкидышу.
Примерно через 12-14 дней после переноса эмбриона женщина вернется в клинику для проведения теста на беременность.
Немедленно обратитесь к врачу, если вы проходили ЭКО и у вас есть:
- Лихорадка выше 100,5°F (38°C)
- Тазовая боль
- Сильное кровотечение из влагалища
- Кровь в моче
из одной клиники в другую и должны быть внимательно изучены. Тем не менее, популяции пациентов в каждой клинике разные, поэтому зарегистрированные показатели частоты наступления беременности нельзя использовать в качестве точного указания на то, что одна клиника предпочтительнее другой.
Тем не менее, популяции пациентов в каждой клинике разные, поэтому зарегистрированные показатели частоты наступления беременности нельзя использовать в качестве точного указания на то, что одна клиника предпочтительнее другой.
- Показатели беременности отражают количество женщин, забеременевших после ЭКО. Но не все беременности заканчиваются живорождением.
- Коэффициенты рождаемости отражают число женщин, родивших живых детей.
Прогноз показателей живорождения зависит от определенных факторов, таких как возраст матери, живорождение в прошлом и перенос одного эмбриона во время ЭКО. Показатели успеха изменились за эти годы отчасти из-за более широкого использования переноса отдельных эмбрионов. Клиники ЭКО поощряют перенос одного эмбриона, чтобы снизить риск многоплодной беременности, которая имеет более высокий риск осложнений, чем одноплодная беременность. Эмбрионы, которые не были перенесены, могут быть заморожены и сохранены. Циклы, в которых эти замороженные эмбрионы оттаивают и переносят, называются циклами переноса замороженных эмбрионов (FET).
ЭКО; Вспомогательные репродуктивные технологии; ИЗОБРАЗИТЕЛЬНОЕ ИСКУССТВО; Процедура «ребенок из пробирки»; Бесплодие — in vitro
Catherino WH. Репродуктивная эндокринология и бесплодие. В: Goldman L, Schafer AI, ред. Медицина Голдман-Сесил . 26-е изд. Филадельфия, Пенсильвания: Elsevier; 2020: глава 223.
Форман Э.Дж., Лобо Р.А. Экстракорпоральное оплодотворение. В: Гершенсон Д.М., Ленц Г.М., Валеа Ф.А., Лобо Р.А., ред. Комплексная гинекология . 8-е изд. Филадельфия, Пенсильвания: Elsevier; 2022: глава 41.
Практический комитет Американского общества репродуктивной медицины и Практический комитет Общества вспомогательных репродуктивных технологий. Руководство по ограничениям количества эмбрионов для переноса: мнение комитета. Fertil Steril . 2021;116(3):651-654. PMID: 34330423, pubmed.ncbi.nlm.nih.gov/34330423/.
Цена ЛК. Экстракорпоральное оплодотворение и другие вспомогательные репродуктивные технологии. В: Chestnut DH, Wong CA, Tsen LC, et al, eds.

 Они распространены у женщин в возрасте от 30 до 40 лет. Фибромы могут мешать имплантации оплодотворенной яйцеклетки.
Они распространены у женщин в возрасте от 30 до 40 лет. Фибромы могут мешать имплантации оплодотворенной яйцеклетки. Необъяснимое бесплодие означает, что причина бесплодия не была обнаружена, несмотря на оценку общих причин.
Необъяснимое бесплодие означает, что причина бесплодия не была обнаружена, несмотря на оценку общих причин.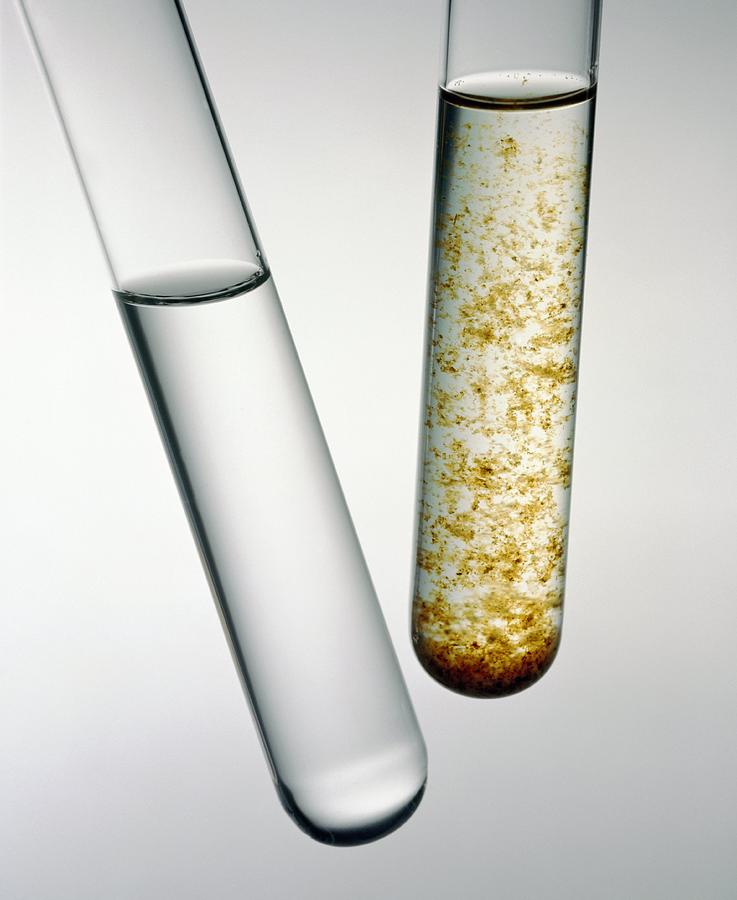 Или яйца могут быть оплодотворены и заморожены как эмбрионы для будущего использования.
Или яйца могут быть оплодотворены и заморожены как эмбрионы для будущего использования.


 Поскольку частота имплантации ниже у пожилых женщин, обычно переносится больше эмбрионов, за исключением женщин, использующих донорские яйцеклетки или генетически протестированные эмбрионы.
Поскольку частота имплантации ниже у пожилых женщин, обычно переносится больше эмбрионов, за исключением женщин, использующих донорские яйцеклетки или генетически протестированные эмбрионы. Или вы можете пожертвовать неиспользованные замороженные эмбрионы другой паре или исследовательскому центру. Вы также можете отказаться от неиспользованных эмбрионов.
Или вы можете пожертвовать неиспользованные замороженные эмбрионы другой паре или исследовательскому центру. Вы также можете отказаться от неиспользованных эмбрионов. Вам также может понадобиться адвокат для подачи судебных документов, которые помогут вам стать законными родителями имплантированного эмбриона.
Вам также может понадобиться адвокат для подачи судебных документов, которые помогут вам стать законными родителями имплантированного эмбриона. Для стимуляции яичников вам могут назначить инъекционный препарат, содержащий фолликулостимулирующий гормон (ФСГ), лютеинизирующий гормон (ЛГ) или их комбинацию. Эти лекарства стимулируют одновременное развитие более чем одной яйцеклетки.
Для стимуляции яичников вам могут назначить инъекционный препарат, содержащий фолликулостимулирующий гормон (ФСГ), лютеинизирующий гормон (ЛГ) или их комбинацию. Эти лекарства стимулируют одновременное развитие более чем одной яйцеклетки. Яйцеклетки, которые кажутся здоровыми и зрелыми, будут смешиваться со спермой, чтобы попытаться создать эмбрионы. Однако не все яйца могут быть успешно оплодотворены.
Яйцеклетки, которые кажутся здоровыми и зрелыми, будут смешиваться со спермой, чтобы попытаться создать эмбрионы. Однако не все яйца могут быть успешно оплодотворены. В ICSI один здоровый сперматозоид вводится непосредственно в каждую зрелую яйцеклетку. ICSI часто используется, когда качество или количество спермы является проблемой или если попытки оплодотворения в течение предшествующих 9 лет0013 ЭКО неудачных циклов.
В ICSI один здоровый сперматозоид вводится непосредственно в каждую зрелую яйцеклетку. ICSI часто используется, когда качество или количество спермы является проблемой или если попытки оплодотворения в течение предшествующих 9 лет0013 ЭКО неудачных циклов. Вспомогательный вывод также полезен для яиц или эмбрионов, которые ранее были заморожены, поскольку этот процесс может затвердеть блестящей оболочке.
Вспомогательный вывод также полезен для яиц или эмбрионов, которые ранее были заморожены, поскольку этот процесс может затвердеть блестящей оболочке. Если у вас нет менструации или у вас необычное кровотечение, обратитесь к врачу. Если вы заинтересованы в проведении еще одного цикла экстракорпорального оплодотворения (ЭКО), ваш врач может предложить шаги, которые вы можете предпринять, чтобы повысить свои шансы забеременеть в течение 9 лет.0013 ЭКО .
Если у вас нет менструации или у вас необычное кровотечение, обратитесь к врачу. Если вы заинтересованы в проведении еще одного цикла экстракорпорального оплодотворения (ЭКО), ваш врач может предложить шаги, которые вы можете предпринять, чтобы повысить свои шансы забеременеть в течение 9 лет.0013 ЭКО . Однако не все эмбрионы выживают в процессе развития. Поговорите со своим врачом или другим поставщиком медицинских услуг о вашей конкретной ситуации.
Однако не все эмбрионы выживают в процессе развития. Поговорите со своим врачом или другим поставщиком медицинских услуг о вашей конкретной ситуации. Курение может снизить шансы женщины на успех с помощью ЭКО на 50%. Ожирение может снизить ваши шансы забеременеть и родить ребенка. Употребление алкоголя, рекреационных наркотиков, чрезмерное употребление кофеина и некоторых лекарств также может быть вредным.
Курение может снизить шансы женщины на успех с помощью ЭКО на 50%. Ожирение может снизить ваши шансы забеременеть и родить ребенка. Употребление алкоголя, рекреационных наркотиков, чрезмерное употребление кофеина и некоторых лекарств также может быть вредным.

 В течение примерно 5 дней нормальный эмбрион имеет несколько клеток, которые активно делятся.
В течение примерно 5 дней нормальный эмбрион имеет несколько клеток, которые активно делятся. Если эмбрион прикрепляется (прикрепляется) к слизистой оболочке матки и растет, наступает беременность.
Если эмбрион прикрепляется (прикрепляется) к слизистой оболочке матки и растет, наступает беременность.